Впч в аногенитальной области

Наросты в аногенитальной области называют кондиломами. Они имеют вирусную природу происхождения и поражают интимную зону у обоих полов. Отсутствие своевременной и правильной терапии таких образований приведет к их превращению в рак, что в 70% случаев заканчивается летально. Чтобы защитить себя от онкологии и сохранить здоровье, врачи рекомендуют регулярно проходит диагностику и лечить кондиломы сразу после из обнаружения.
Что такое «аногенитальные бородавки»
На эпидермисе или эпителии на гениталиях появляются следующие типы доброкачественных образований:
- остроконечные кондиломы (экзофитные);
- плоские наросты (эндофиты);
- бовеноидные папулы.
В медицине чаще встречается первый тип новообразований.
Аногенитальные бородавки у мужчин можно обнаружить на:
- головке или стволе пениса;
- крайней плоти
- яичках или рядом с ними.
У женщин на:
- слизистой влагалища;
- половых губах;
- маточной шейке.
У представителей обоих полов:
- вокруг отверстия прямой кишки;
- на внутренней стороне бедер;
- в кишечнике;
- в мочевыделительном канале;
- во рту (на последней стадии недуга).
Остроконечные кондиломы – обособленные или групповые (сливающиеся вместе) наросты размером 1-4 мм. Они преимущественно мягкие, цвета окружающей кожи. Основание у них шире вершины, поверхность слегка бугристая. Их внешний вид напоминает маленькие остроконечные конусы, что и определило их название.
Плоские кондиломы представляют собой круглые мягкие узелки телесного цвета с пупырчатой поверхностью. Часто сливаются вместе. Особенно сложно обнаружить это заболевание у женщин, ведь наросты зачастую локализуются во влагалище и на шейке матки, что не дает их выявить визуально и отличить от окружающей поверхности.
Бовеноидный папулез бывает нескольких типов:
- бляшки с красноватым или темно-коричневым оттенком;
- круглые бородавчатые пузырьки цвета окружающей кожи;
- красноватые утолщенные пятна, грубые на ощупь.
Существует более 10 штаммов инфекции, но не все они одинаково опасны. Угрозу здоровью несут только типы 16, 18, 31, 33. Они входят в онкоопасноую группу ВПЧ. При длительном протекании заболевания они провоцируют возникновение злокачественных опухолей на женских и мужских гениталиях.
Пути заражения
Заражаются генитальными бородавками преимущественно при интимном контакте, в том числе орально-генитальном и анальном, что объясняет появление кондилом во рту и в области анального отверстия. Барьерные контрацептивы (презерватив) не защищают на 100% от заразы. При расположении наростов в промежности возникает прямой контакт кожи и инфекция легко передается.
ВПЧ очень контагиозен, поэтому заразиться можно моментально. Шесть-семь человек из десяти на планете носят в себе папилломавирус. Однако инфицирование не всегда приводит к появлению кинических симптомов. В некоторых случаях иммунитет сразу подавляет вирус (особенно у молодых здоровых людей), в других – проявления минимальны и легко поддаются лечению. Если же вирус упорен, заболевание рецидивирует. Причина кроется в проблемах со здоровьем – ослабленный организм не может бороться с инфекцией.
Бытовой путь передачи также ВПЧ возможен, но встречается крайне редко. Способы инфицирования вирусом:
- посещение саун, бассейнов, косметических кабинетов;
- использование одного полотенца с больным, общих предметов туалета;
- загрязненный ободок унитаза.
Важно!
В клинической практике встречаются случаи самозаражения, когда при расчесывании кондилом, бритье, мастурбации человек переносит частицы вируса из одного места в другое, создавая новые очаги.
Еще есть вертикальный путь передачи патогена – от матери к ребенку во время родов. По этой причине рекомендуется планировать беременность, вовремя проходить гинекологические осмотры, сдавать назначенные анализы. Современные методы лечения позволяют женщине в положении избавиться от кондилом до родов без риска для малыша.
При прохождении через родовые каналы вирус попадает с жидкостью на кожу младенца и в его ротовую полость. Печальное последствие этого – респираторный папилломатоз. При этом заболевании наросты появляются в гортани, трахее и нижних дыхательных путях. Удалять их приходится хирургическим путем. Заболевание склонно к рецидивам и сильно ухудшает качество жизни ребенка в дальнейшем.
Клинически генитальный папилломатоз проявляется через 2-3 месяца после заражения. Однако период инкубации болезни иногда исчисляется годами и десятилетиями. Вирус дремлет, а проявляется только в благоприятных для него условиях, например, при ослаблении иммунитета.
Симптомы генитальных форм ВПЧ-инфекции
Бородавки на гениталиях легко обнаружить, если они располагаются на наружных половых органах или вокруг ануса. Внешний вид таких наростов можно посмотреть на фото внизу.
Важно уметь отличать кондиломы от других заболеваний:
- неопасных вульгарных и нитевидных папиллом;
- пиодермии (гнойных прыщей);
- герпетических высыпаний;
- контагиозного моллюска;
- крупных сифилитических кондилом.
Иногда на кондиломатозные высыпания похожи перламутровые папулы – мелкие бляшки на коже половых органов, которые не являются патологией. Точно определить вид заболевания может только врач.
Сосочковидные кондиломы на наружных половых органах видны без увеличительного оборудования, со временем их количество и размер увеличивается. Нередко новообразования зудят или кровоточат из-за повреждения при бритье. Они легко срываются и воспаляются, к ним присоединяется вторичная инфекция, которая проявляется покраснением, болью, отеком, гнойными выделениями.
При локализации кондилом внутри уретры возникает резь во время мочеиспускания, жжение. Этот дискомфорт у женщин часто усиливается во время менструации.
Кондиломы, располагающиеся во влагалище или на шейке матки, обычно никак не проявляются и обнаруживаются только гинекологом во время осмотра. При большом количестве наростов иногда чувствуется боль во время полового акта, а при повреждении кондиломы выделяется незначительное количество крови. На запущенных стадиях может увеличиться объем и цвет выделений.
При кондиломах в анусе появляется ощущение инородного тела. Может возникать дискомфорт при использовании туалетной бумаги. Изредка на белье видны влажные выделения (результат мацерации) или капельки крови.
Все эти симптомы неспецифичны, поэтому невозможно поставить себе диагноз самостоятельно. Если возникают неприятные ощущения в аногенитальной области, необходимо обратиться к врачу.
Стадии (степени) заболевания
Тяжесть генитального папилломатоза оценивают по его клиническим проявлениям:
- Легкая степень – на коже и слизистых присутствует менее 10 элементов, нет выраженной симптоматики, пациент не ощущает себя больным;
- Средняя степень – до 50 элементов, имеются признаки воспаления, дискомфорт, общая слабость;
- Тяжелая степень – присутствует более 50 элементов, сливающихся в обширные конгломераты. Пациент ощущает сильную боль, не может вести половую жизнь, работать, испытывает трудности в быту.
При средней степени лечение генитальных бородавок заключается в их удалении. С легкой иммунитет справляется сам. После укрепления защитных функций организма заболевание обычно не рецидивирует и пациент навсегда забывает о проблеме.
Важно!
Выраженный папилломатоз возникает на фоне иммунодефицита, что требуется дополнительной диагностики, выявления ведущего заболевания, назначения противовирусной и иммуномодулирующей терапии.
Тяжелая степень может потребовать лечения в стационаре, поскольку площадь повреждения при удалении большого количества бородавок обширная и человеку требуется длительное восстановление.
Диагностические меры
При подозрении на папилломатоз (кондиломатоз) половых органов следует посетить врача. Лучше всего обратиться в кожно-венерологический диспансер к венерологу. Таким образом можно получить консультацию по лечению обоим партнерам. Избавляться от заболевания лучше одновременно, чтобы избежать перезаражения.
Иногда генитальные бородавки обнаруживаются на осмотре уролога (у мужчин) или гинеколога (у женщин). Эти врачи тоже дадут грамотные рекомендации, направления на анализы, распишут схему лечения.
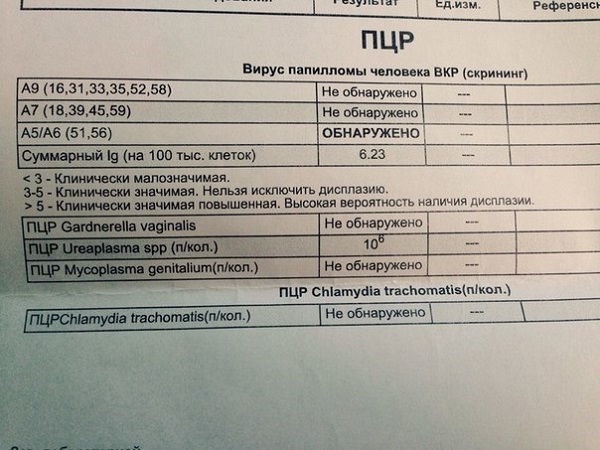
Главный способ диагностики ВПЧ – полимеразно-цепная реакция (ПЦР). Она позволяет обнаружить наличие вируса, его конкретный тип и онкогенность. Лаборатории предлагают разный объем исследований – на два, три, четыре штамма и более (до двадцати одного). Какой анализ лучше сдать, решает лечащий врач. Для исследования ПЦР используются клетки эпителия, взятые из урогенитального тракта или с поверхности новообразования.
Другой похожий метод – Digene test (обратный гибридный захват). Это высокоинформативное исследование, выявляющее тип вируса и его клиническую концентрацию. Сдав дайджен тест, можно понять, какой именно тип ВПЧ вызвал проявления болезни, поскольку в организме может «жить» сразу несколько штаммов.
Одновременно с этими исследованиями врач обязательно назначает анализы на ВИЧ и прочие инфекции, передающиеся половым путем, поскольку ВПЧ нередко активизируется на фоне других венерических заболеваний.
Женщины при плановом осмотре врача-гинеколога сдают цитологический мазок, в котором могут быть обнаружены клетки эпителия, измененные вирусом, а также уже переродившиеся в злокачественные.
Для уточнения диагноза используется гистологическое исследование, при котором под микроскопом прицельно изучается морфологическое строение ткани, взятой из нароста.
При гинекологическом осмотре (кольпоскопии) для выявления измененного вирусом ВПЧ эпителия применяются пробы с уксусной кислотой. Для постановки диагноза ватный тампон смачивают в 3% уксусе (или 0,5 салициловой кислоте) и прижимают к подозрительным участкам на 5 минут. Атипический эпителий белеет, в отличие от здорового.
Кроме уксуса, используется проба Шиллера с 3% раствором Люголя – пораженные участки не окрашиваются йодом. Одновременно в процессе кольпоскопии берется цитологический мазок.
Как лечат венерические бородавки
Выделяется три направления лечения генитальной ВПЧ-инфекции:
- удаление новообразований, поскольку они представляют собой источник вируса;
- подавление ВПЧ в организме;
- общее оздоровление и укрепление иммунитета.
Два последних метода относятся к противорецидивной терапии.
Наросты на коже и слизистых оболочках удаляются несколькими методами:
- криодеструкция;
- хирургический лазер;
- диатермокоагуляция;
- прижигание химическими веществами (Кондилайн, Кондилин);
- радионож.
Выбор метода зависит от многих факторов:
- локализации кондилом;
- количества и размеров высыпания;
- состояния пациента (беременность, хронические заболевания);
- наличия оборудования и специалистов в выбранной клинике.
Процедуру проводит квалифицированный врач-хирург. Для обследования мочеиспускательного канала с целью обнаружения и удаления новообразований используется специальный аппарат – уретроскоп.
Важно!
При множественных образованиях может понадобиться несколько процедур обработки, так как за один раз очистить обширную поверхность позволяют далеко не все методы (только лазер и радионож).
Крайне не рекомендуется удалять кондилом на интимных органах дома самостоятельно. Это опасно и неэффективно. Даже аптечные средства, такие как Солкодерм, Кондилин и Подофиллин, согласно инструкции, должны применяться в области гениталий только медицинскими работниками. При самостоятельном использовании в домашних условиях производитель не гарантирует безопасности лекарства, поэтому действовать придется на свой страх и риск.
С целью противорецидивной терапии используются препараты на основе человеческого интерферона и противовирусные средства (Изопринозин, Ацикловир). Принимают их строго по назначению врача, так как неправильное лечение ухудшит ситуацию.
В качестве поддерживающей терапии нередко назначаются местные препараты, которые наносятся на кожу гениталий после удаления кондилом:
- крем Алдара;
- мазь Виферон;
- спрей Эпиген Интим;
- гель и спрей Панавир.
Лечение народными методами
Для устранения самих кондилом народные средства не подходят. Однако альтернативная медицина располагает множеством рецептов, обладающих общеукрепляющим и иммуностимулирующим действием. Правильно составленный курс приема натуральных стимуляторов позволит избежать возвращения болезни.
В лечении кондиломатоза применяется:
- мед и продукты пчеловодства;
- мумие;
- элеутерококк, родиола розовая, эхинацея, шиповник, лимонник китайский.
Растительные иммуномодуляторы можно приобрести в аптеках в виде настойки или сухой травы. Применяют их по инструкции курсом не менее 14 дней. По необходимости лечение повторяют после 30-дневного перерыва.
Мумие продается в таблетках, капсулах или в жидком виде. Рекомендуется принимать препараты в дозировке 200 мг действующего вещества дважды в день в течение месяца.
Суппозитории с мумие, вагинальные и ректальные, используют при соответствующих формах кондиломатоза на ночь курсом в 10 дней.
Профилактика папилломатоза
Самый эффективный способ защиты от ВПЧ – вакцинация. Сегодня практически все клиники предлагают прививки от наиболее распространенных типов вируса – 6, 11, 16, 18. Вакцинация одновременно является профилактикой злокачественных опухолей, провокаторами которых является папилломавирус.
К другим мерам защиты от заразы относится соблюдение гигиены, укрепление иммунитета и лечение хронических заболеваний.
Видео в тему
Источник
Как происходит заражение вирусом папилломы человека? Какой риск развития рака шейки матки при заражении ВПЧ? Что такое ВПЧ высокого онкогенного риска? На эти и другие вопросы отвечает кандидат медицинских наук акушер-гинеколог Хоперская Ольга Викторовна
Уважаемые девушки, женщины, отдельно написать о папилломавирусной инфекции решила потому, что практически каждая пациентка, столкнувшись с данной инфекцией и, прочитав в интернете, что вирус приводит к развитию рака шейки матки, испытывает страх. Переживания могут быть выраженными, вплоть до тяжелой депрессии.
А между тем, 80% женщин, живущих половой жизнью, рано или поздно сталкиваются с данной инфекцией, а многие – даже неоднократно. При этом большая часть даже не узнает о факте инфицирования, так как заболевание часто протекает бессимптомно, а профилактические осмотры в нашей стране посещают не более трети женщин. И что же, неужели всем инфицированным дамам грозит рак шейки матки? Нет!
Согласно данным статистики, из 1000 женщин, заразившихся ВПЧ, рак шейки матки развивается только у одной, и то, спустя 10 – 15 лет (подробнее – в статье Рак шейки матки).
Поэтому, главное, что мы должны с Вами сделать, если результат ВПЧ – тестирования оказался положительным, – успокоиться. Взять себя в руки нам необходимо потому, что негативные переживания и бессонные ночи подрывают работу нашей иммунной системы, так необходимой нам для борьбы с вирусом.
Три вопроса о ВПЧ, которые пациентки задают врачу-гинекологу наиболее часто
Откуда у меня взялась эта инфекция?
- половой путь передачи ВПЧ – является основным, осуществляется через непосредственный контакт кожи и слизистых оболочек, особенно при наличии в них дефектов (нетрадиционные половые контакты – не исключение);
- контактно-бытовой путь заражения – не имеет отношения к типам вируса, поражающим аногенитальную область, таким путем мы можем заразиться типами, вызывающими развитие бородавок на подошвах и кистях рук (1, 2, 4, 7, 10, 26, 27, 28, 29, 41, 57, 65, 63 типы);
- передача вируса от инфицированной матери плоду внутриутробно или во время родов.
Исходя из вышесказанного, думаю, понятно, что наличие ВПЧ в образце из цервикального канала является следствием:
- вашего рискованного сексуального поведения (частая смена половых партнеров без использования презервативов);
- рискованного сексуального поведения вашего полового партнера.
Установить точное время инфицирования часто сложно. Дело в том, что «скрытый» период ВПЧ – инфекции (т.е. времени, когда установить наличие вируса еще невозможно) колеблется в широких пределах: от 2 до 12 месяцев, чаще всего – 3 – 6 месяцев. Это значит, что проверяться на наличие ВПЧ спустя неделю и даже месяц после полового контакта с новым партнером бессмысленно: вы можете быть уже заражены, но лабораторная диагностика вируса покажет отрицательный результат. Описаны даже единичные случаи длительности «скрытого» периода в течение нескольких лет, но это крайняя редкость.
Можно ли полностью излечиться от ВПЧ?
Ответ положительный. И можно и нужно! Хорошая новость заключается в том, что здоровый организм самостоятельно излечивается от ВПЧ в течение двух лет.
На сегодняшний день не существует препаратов с доказанной противовирусной активностью, способных уничтожить вирус.
Назначаемые нами препараты обладают или противовирусным эффектом (замедляют размножение вирусов) или иммуностимулирующим действием (повышают активность собственной иммунной системы). Цель их назначения – помочь организму справиться с инфекцией. Ряд исследований подтверждают эффективность терапии.
Не всегда можно обойтись лишь наблюдением и лекарственными препаратами: в случае, если цитологическое заключение и кольпоскопическая картина говорят нам о HSIL (читайте в статьях Эрозия шейки матки, что делать? и Онкоцитология), показано физиохирургическое лечение.
Чем мне грозит данная инфекция?
После заражения ВПЧ возможны два варианта развития событий.
- В 90% случаев у здоровых людей инфицирование носит временный характер.
- В оставшихся 10% случаев вирус персистирует (продолжает оставаться в организме человека), встраивается в его геном, изменяет жизненный цикл клеток эпителия шейки матки, приводя к развитию дисплазии разной степени (9%) и рака шейки матки (1%).
Определить вариант по которому состоялось инфицирование возможно лишь по истечении двух лет, так как через год после инфицирования выздоравливают 70% пациентов, а через два – оставшиеся 20% счастливчиков.
В первом случае изменения в эпителии касаются лишь отдельных клеток (появляются койлоциты – клетки эпителия с измененным ядром и вакуолизацией, такие клетки хорошо видны при цитологическом исследовании и соответствуют заключению LSIL), а во втором происходят более глубокие изменения: нарушается слоистость эпителия ввиду размножения клеток эпителия с признаками атипии (HSIL).
Именно персистенция вируса опасна.
Конечно, возможно и спонтанное выздоровление и на этой стадии, но вероятность мала. Зато пропорционально увеличению тяжести дисплазии возрастает риск развития рака шейки матки. Поэтому тактика при HSIL, когда вирус уже встроен в геном измененных клеток, всегда включает удаление пораженной ткани.
Какие же факторы способствуют персистенции ВПЧ?
- раннее начало половой жизни;
- большое количество половых партнеров;
- ослабленный иммунитет;
- инфекции, передающиеся половым путем;
- наличие бактериального вагиноза, аэробного вагинита и вульвовагинального кандидоза;
- хронические воспалительные заболевания органов мочеполовой системы;
- курение;
- неоднократные аборты;
- нарушения менструального цикла;
- прием антибиотиков;
- высокая вирусная нагрузка и инфицирование несколькими типами ВПЧ.
Именно поэтому призываю Вас заботиться о себе, вести здоровый образ жизни, порядочную половую жизнь, использовать грамотную контрацепцию, посещать гинеколога и регулярно сдавать мазки.
Что представляет собой ВПЧ?
ВПЧ – объединенное название группы мелких вирусов, способных вызывать развитие опухолевых процессов. Сегодня нам известно более 200 типов вируса, около 40 из них вызывают заболевания аногенитальной области.
ВПЧ высокого онкогенного риска
В зависимости от частоты встречаемости при онкологических заболеваниях типы вируса подразделены на высокоонкогенные (наиболее часто обнаруживаемые) и типы с низкой онкогенностью. К ВПЧ высокого онкогенного риска относятся 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73, 82 типы вируса. Наибольшее значение в канцерогенезе (развитии рака) имеют 16 и 18 типы вируса, обнаруживаемые при раке шейки матки в 70% случаев.
ВПЧ способен вызывать не только рак шейки матки, в 88% случаев вирус является виновником онкологических заболеваний ануса, в 78% – влагалища, в 51% – полового члена, в 31% – ротоглотки и в 25% – вульвы. Основными виновниками рака вышеперечисленных областей также являются 16 и 18 типы ВПЧ.
Существует прививка от ВПЧ 16 и 18 типов, а также от 16, 18, 6 и 11 (подробнее читайте в статье Рак шейки матки).
ВПЧ низкого онкогенного риска
К ВПЧ с низкой онкогенностью (способностью вызывать рак) относятся 6,11, 40, 42, 43, 44, 54, 61, 72, 81 типы вируса. Так 6 и 11 типы, никогда не находят при обследовании онкологических больных, зато они чаще всего являются причиной возникновения остроконечных кондилом аногенитальной области – частой причиной обращения к гинекологу в связи с появлением косметического дефекта. Именно пациентки с кондиломами, в основном, и узнают о наличии у них папилломавирусной инфекции и очень боятся рака шейки матки, хотя им – то как раз и не о чем беспокоиться, хотя, конечно инфицирование 6 и 11 типами не исключает наличие сопутствующего инфицирования высокоонкогенным ВПЧ.
Аногенитальные бородавки
Являются наиболее распространенным клиническим проявлением ВПЧ-инфекции. Сами по себе, как уже было сказано, они практически всегда безопасны для здоровья, но доставляют немало беспокойств их «счастливому» обладателю за счет неэстетичного косметического эффекта. В 2014 году показатель заболеваемости в Российской Федерации составил 21,8 случаев на 100 000 населения.
В 90% случаев аногенитальные бородавки бывают вызваны 6 и 11 типами ВПЧ, но их наличие – показание к обследованию на наличие ВПЧ высокого канцерогенного типа.
Период между инфицированием вирусом и возникновением бородавок в среднем составляет 6 месяцев у женщин и 10 – 11 – у мужчин. Основной путь передачи ВПЧ 6 и 11 типов также половой, хотя возможны случаи инфицирования контактно-бытовым путем при несоблюдении правил личной гигиены. Диагностика аногенитальных бородавок не представляет особых сложностей – картина вполне показательна, а вот идентификация типа ВПЧ производится молекулярно-биологическим методом, позволяющим определить вирусную нагрузку.
Чаще всего аногенитальные бородавки представляют собой пальцеобразные небольшие безболезненные образования, расположенные на слизистой оболочке или коже наружных половых органов (остроконечные кондиломы, рисунок 1), или возвышения над поверхностью кожи в виде папул (рисунок 2), чаще небольших размеров, цвет их может не отличаться от подлежащего кожного покрова, но может быть и значительно темнее. Также возможны проявления в виде пятен, расположенных на слизистой оболочке половых органов, различного цвета – от серо-белого до красно-коричневого.
Излюбленное месторасположение – слизистая оболочка малых половых губ, вульвы, влагалища, шейки матки, выходного отверстия уретры. Возможно расположение в области больших половых губ и вблизи анального отверстия. У мужчин очаги поражения локализуются на головке полового члена, уздечке, венечной борозде, внутренней поверхности крайней плоти, в области отверстия мочеиспускательного канала, теле полового члена, коже мошонки, в аногенитальной и паховой областях.
Рисунок 1 – Остроконечные кондиломы слизистой оболочки
Рисунок 2 – Папилломы кожных покровов
Количество аногенитальных бородавок также может быть различным: при здоровой иммунной системе они единичны, не беспокоят человека ничем, кроме самого факта своего присутствия (что, кстати, может довести человека до нервного истощения), и могут самостоятельно пройти без каких-либо медицинских вмешательств в течение нескольких месяцев – двух лет (так же, как и кожные бородавки иной локализации). Но в случае иммунодефицита возможно разрастание большого количества бородавок, они могут сливаться, приобретая вид «цветной капусты» и доставлять выраженный дискомфорт: зуд, жжение, болезненность, образование трещин и даже кровоточивость слизистой или кожного покрова в месте поражения.
Гигантская кондилома Бушке-Левенштайна
Крайне редко возможно образование гигантской кондиломы Бушке — Левенштайна (рисунок 3), представляющей собой последствие сливного роста папиллом, образующих широкое основание, над которым возвышаются «капустоподобные» ворсинчатые разрастания, такая опухоль, хоть и считается доброкачественной, но все же может со временем озлокачествляться.
Рисунок 3 – Гигантская кондилома Бушке — Левенштайна
Удаление аногенитальных бородавок
Удаление бородавок проводится следующими методами:
- физическими (электрокоагуляция, лазерная деструкция, радиохирургическая деструкция, криодеструкция);
- химическими;
- цитотоксическими методами;
- хирургическим путем.
Возможно применение иммуномодуляторов местного действия, а при длительном рецидивирующем (от латинского «recidere» – «возвращаться», повторяющиеся эпизоды заболевания) течении – интерферонов системного действия, а также внутриочаговое введение препаратов α-интреферона. Гистологическое исследование всегда желательно (но не при любом методе удаления возможно) для вашего же спокойного сна.
Искренне желаю каждой девушке, женщине быть здоровой! Надеюсь, что вы читали мою статью с целью самообразования и расширения кругозора, а знание – сила!
Источник