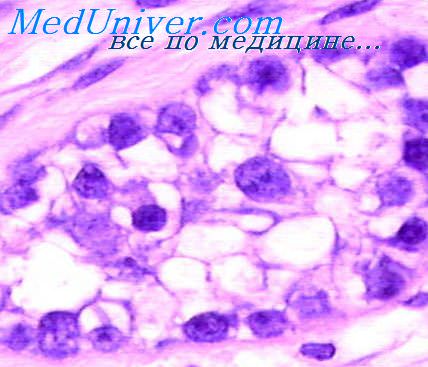
Папиллома мочевого пузыря гистология

Опухоли мочевого пузыря. Эпителиальные опухоли мочевого пузыря.Переходноклеточная папиллома. Обычно это экзофитная опухоль на ножке или на широком основании с мелкопапиллярной бархатистой поверхностью. В любом отделе мочевыводящих путей опухоль имеет одинаковое строение. Она состоит из множества тонких сосочковых выростов, иногда ветвящихся. Узкий тяж нежновокнистой стромы с тонкостенными сосудами покрыт несколькими слоями (до 5—6) переходного эпителия. Это продолговатые клетки с очень мономорфными овальными ядрами и светлой цитоплазмой. Лишь один слой базальных клеток отличается некоторой гиперхромией ядер и наличием митозов, хотя и крайне редких. Ядра остальных клеток относительно светлые, с мелкодисперсным хроматином, без митозов. Клетки расположены параллельно друг другу, своим длинником перпендикулярно или под тупым углом к поверхности стромы. Иногда встречаются первично-множественные папилломы, располагающиеся в различных отделах мочевыводящих путей. Изредка наблюдается диффузный папилломатоз с множественными мелкими сосочковыми разрастаниями. Переходноклеточная папиллома, инвертированный тип, встречается очень редко. Имеет вид полипа на широком основании с гладкой или грубососоч-ковой поверхностью, а также слегка выступающего бугристого образования, расположенного в основном в собственном слое слизистой оболочки мочевого пузыря. Опухоль покрыта переходным эпителием обычного вида либо атрофичного, но местами с погружной пролиферацией. В рыхлой нежноволокнистой строме залегают четко очерченные округлые разрастания мономорфного переходного эпителия, ограниченные одним слоем базальных клеток. Внутри этих разрастаний имеются полости, поверхность которых либо неровная за счет выступающих мелких сосочковых эпителиальных выростов, либо гладкая, ограниченная уплощенным поверхностным эпителием. Некоторые полости открываются узким ходом на поверхность слизистой оболочки. Плоскоклеточная папиллома, встречающаяся в мочевом пузыре редко, построена из ороговевающего или неороговевающего многослойного плоского эпителия. Некоторые из подобных образований являются остроконечными кондиломами, сочетающимися с аналогичным процессом в уретре.
Переходноклеточный рак является наиболее часто встречающейся карциномой мочевыводящих путей. Лишь в некоторых странах Азии и Африки, где среди населения широко распространен мочеполовой шистосомоз, чаще наблюдается плоскоклеточный рак мочевого пузыря. Иногда переходноклеточный рак выявляется в преинвазивной форме (карцинома in situ). Инвазивная форма рака обычно характеризуется экзофитным ростом. Высокодифференцированный рак по гистологической картине часто очень мало отличается от переходноклеточной аденомы, особенно на той стадии, когда еще отсутствует инфильтрация собственного слоя слизистой оболочки . Мономорфность и правильная полярность эпителия сочетаются с более выраженной, чем в папилломе, его многорядность, наличием митозов, иногда со значительным количеством и даже преобладанием темных клеток с узкими палочковидными ядрами и базофильной цитоплазмой. Можно обнаружить отдельные участки выраженного клеточного атипизма, где выявляются клегки с крупными гиперхромными ядрами и полной или частичной утратой полярности, а также имеются признаки инвазии в подлежащую ткань. Но эти отличительные признаки нередко раскрываются лишь при тщательном изучении срезов из разных мест опухоли, в том числе обязательно срезов, проходящих через ножку или широкое основание опухоли. Переходноклеточный рак средней степени зрелости занимает промежуточное положение между высоко- и низкодифференцированным. В качестве разновидностей опухоли выделяют переходноклеточный рак с метаплазией в плоскоклеточный или/и железистый. Такие участки «метаплазии» обнаруживаются в общей массе опухоли лишь в виде отдельных очагов. Особым чрезвычайно редким вариантом опухоли является двухфазный переходноклеточный рак, при котором в папиллярных структурах многослойные умеренно или низкодифференцированные переходноклеточные разрастания покрыты одним или несколькими слоями атипических поверхностных клеток. Последние кубической или округлой формы, нередко двуядерные, с хорошо выраженным поясом светлой цитоплазмы. Ядра расположены центрально или несколько базально, округлой или овальной формы, с нежной сетью хроматина, с одним или двумя ядрышками. Апикальные части клеток несколько эозинофильны и содержат небольшое количество ШИК-положительного материала. Они закруглены, создавая подобие булыжной мостовой. Местами клетки крупные, приближающиеся к гигантским. Опухоль описана как «переходноклеточный рак с дисп-лазией покровных клеток». Этот термин нельзя признать удачным, так как можно думать скорее об опухолевой природе покровных клеток, а не о их дисплазии. По аналогии с некоторыми другими двухкомпонентными опухолями описанный вариант новообразования, по-видимому, можно назвать двухфазным переходноклеточным раком. Плоскоклеточный рак (как с ороговением, так и без него) по своему гистологическому строению не отличается от соответствующей карциномы иных локализаций. Аденокарцинома, встречающаяся в мочевом пузыре очень редко, может быть тубулярной, слизистой, перстневидноклеточной. Аденокарцинома урахального происхождения (чаще всего слизеобразующая) обычно локализуется в верхушке или передней стенке мочевого пузыря в виде диффузно-инфильтрирующей опухоли, покрытой слизистой оболочкой мочевого пузыря. Рак экстрофированного мочевого пузыря у подавляющего большинства больных является аденокарциномой. Недифференцированный рак мочевого пузыря, встречающийся довольно часто, обычно бывает мелкоклеточным или полиморфно-клеточным иногда с преобладанием веретенообразных клеток. Редкой его формой является светлоклеточный рак, в том числе солидного строения. – Также рекомендуем “Неэпителиальные опухоли мочевого пузыря. Смешенные опухоли мочевого пузыря.” Оглавление темы “Опухоли поджелудочной железы, почек, мочевого пузыря.”: |
Источник
Разработка новых методов диагностики и лечения опухолей мочевого пузыря требует от патологоанатома не только определения нозологической принадлежности новообразования, но и точного установления степени дифференцировки и уровня инвазии опухоли.
От этого зависит прогноз заболевания, а следовательно, и выбор тактики лечения пациента.
Гистологическая классификация ВОЗ опухолей мочевого пузыря, изданная в 2004 г, представляет собой переработанный и дополненный вариант классификации 1999 г.
Значимость классификации заключается в четком определении критериев каждого типа и подтипа опухоли, что позволяет установить направление и уровень дифференцировки клеток.
Выделяют эпителиальные опухоли мочевого пузыря и новообразования мезенхимального происхождения. Доброкачественные новообразования в мочевом пузыре встречаются относительно редко — не более 10%. Злокачественное поражение органа — довольно часто встречающаяся онкоурологическая патология.
У мужчин опухоли мочевого пузыря выявляются в 4 раза чаще, чем у женщин. Новообразования мочевого пузыря составляют 1.5-3% всех злокачественных опухолей и 30-50% опухолей мочеполовых органов. Наиболее часто встречаются в возрасте 40-60 лет.
Гистологическая классификация эпителиальных опухолей мочевого пузыря ВОЗ 2004 г. приведена в табл. 2.1.
Таблица 2.1. Классификация эпителиальных опухолей мочевого пузыря

Слизистая оболочка мочевого пузыря покрыта многослойным эпителием из относительно плоских клеток, похожих на плоский эпителий. В отличие от него поверхностные элементы (зонтичные клетки) крупные и секретируют незначительное количество муцина, как в железистом эпителии. Возможно, по этой причине термин «переходный эпителий» прочно вошел в медицинский лексикон.
Предпочтительный термин для слизистой оболочки мочевого пузыря — «уротелий». Число пластов в нормальном уротелии варьирует от 3 до 7. Увеличение количества клеточных пластов само по себе не есть признак неоплазии, однако чаще встречается в сочетании с атипией ядер и не вызывает проблем при постановке диагноза карциномы.
Собственная пластинка слизистой оболочки — это слой рыхлой соединительной ткани, обычно содержащий немного лимфоцитов и сеть тонкостенных кровеносных сосудов. В правильно ориентированных фрагментах ткани собственная пластинка может быть разделена на внутреннюю и внешнюю зоны, где отделены тонкостенные сосуды и пучки мышечных волокон, принадлежащих мышечной пластинке слизистой оболочки.
Корректная идентификация этих слоев важна для точного стадирования опухолевого процесса. Все поражения мочевого пузыря условно можно разделить на плоские и папиллярные (сосочковые).
Уротелиальная гиперплазия. Urothelial hyperplasia
Гиперплазия — реактивный процесс, сопровождающий воспаление или другие виды повреждения. При гиперплазии отмечается увеличение количества клеточных слоев покровного уротелия (более 7) без атипии клеток. Изредка могут появляться ложные сосочковые структуры. Иногда возникают трудности в дифференциальной диагностике с раком.
Реактивная атипия. Reactive atypia
При остром или хроническом воспалении, инфекции, инструментальных вмешательствах или лечении с внутрипузырным введением различных веществ возникают различные атипические изменения уротелия реактивного характера. Реактивная атипия может сопровождаться утолщением эпителиального пласта или нет. Ядра клеток немного увеличены, мономорфны, могут быть заметные центрально расположенные ядрышки.
Митозы типичные, наблюдаются лишь в базальных отделах эпителиального пласта. Характерна воспалительная инфильтрация, как интраэпителиальная, так и субэпителиальная. Атипия клеток носит реактивный характер и не считается проявлением неопластического процесса.
Атипия/дисплазия. Urothelial dysplasia
Синоним: интрауротелиальная неоплазия низкой степени злокачественности (low-grade intra-urothelial neoplasia).
Любой из этих терминов применяется к атипичному уротелию, в котором цитологические и структурные изменения недостаточны для диагноза карциномы in situ. Иногда данные изменения ошибочно оцениваются как реактивная воспалительная атипия. Первично возникшая дисплазия уротелия может проявляться симптомами раздражения мочевого пузыря с/или без гематурии. Макроскопически чаще отмечается эритема или эрозирование.
Световая микроскопия выявляет клетки с эозинофильной цитоплазмой, неровными ядерными мембранами, единичными ядрышками, редкими митозами. Более выраженный ядерный полиморфизм с заметными ядрышками и наличием митозов должен склонять врача в пользу диагноза карциномы in situ. Градация уротепиальной дисплазии не принята. При иммуногистохимическом (ИГХ) исследовании наблюдается гиперэкспрессия р53 и Ki-67.
Риск рака на фоне дисплазии составляет 15-19% в срок от 4 до 8 лет. Первичная дисплазия уротелия выявляется у пациентов, у которых отсутствует опухоль мочевого пузыря, и в общей популяции встречается довольно редко (6.8% — у мужчин, 5.7% — у женщин). Частота вторичной дисплазии у пациентов с инвазивной уротелиальной карциномой колеблется от 22 до 86%.
Уротелиальная (переходноклеточная) карцинома in situ. Urothelial carcinoma in situ. 8120/2
Синоним: интрауротелиальная неоплазия высокой степени злокачественности (high-grade intra-urothelial neoplasia)
Непапиллярное, т. е. плоское, поражение, в котором покровный эпителий содержит клетки с цитологическими признаками злокачественности. Изолированная карцинома in situ выявляется менее чем в 1-3% случаев уротелиальных опухолей, однако в виде фона карцинома in situ встречается в 45-65% инвазивных уротелиальных карцином.
Характеризуется высоким риском прогрессии. Неопластическая трансформация не всегда поражает всю толщину эпителиального пласта, иногда присутствует только в поверхностном либо базальном слое в виде единичных клеток или групп, рассыпанных среди нормальных уротелиальных элементов.
Карцинома in situ можег вовлекать гнезда фон Брунна или структуры кистозного цистита, что может ошибочно трактоваться как инвазивный рак. Карцинома in situ весьма разнообразна по морфологическим характеристикам и может содержать различные участки.
Выделяют следующие варианты мелкоклеточная, крупноклеточная, педжетоидная, с железистой и плоскоклеточной метаплазией. Эпителий довольно хрупкий и нередко повреждается спонтанно или при взятии биоптата. В этом случае остаются только резидуальные раковые клетки на поверхности, так называемая прильнувшая карцинома in situ (рис. 2.1).

Рис. 2.1. «Прильнувшая» карцинома in situ мочевого пузыря. Резидуальные раковые клетки на поверхности. Окраска гематоксилином и эозином. х400
Собственная пластинка слизистой оболочки обычно инфильтрирована воспалительными элементами, в строме обнаруживается отек и полнокровие сосудов При ИГХ-исследовании отмечают ненормальное (по всей толщине эпителиального пласта) распределение цитокератина (СК)20. Повышенная экспрессия р53 может быть связана с прогрессией карциномы in situ. Анализ ДНК выявляет анеуплоидные клеточные популяции. Возникшая de novo карцинома in situ значительно реже переходит в инвазивный рак (7-15%), чем вторичная (45-65%).
Уротелиальная (переходноклеточная) папиллома. Urothelial papilloma. 8120/0
Уротелиальная папиллома составляет 1-4% всех папиллярных поражений мочевого пузыря, возраст пациентов, как правило, более 50 лет. Опухоль имеет крайне низкий риск рецидива и малигнизации, рецидивирует лишь в 8% случаев. Редко может быть распространенной (диффузный папилломатоз).
Микроскопически представляет собой сосочковую опухоль с рыхлой фиброваскулярной стромой, покровом из уротелия, практически неотличимого от нормального, с хорошо определяемыми зонтичными клетками. Могут встречаться редкие типичные митозы с локализацией в базальных отделах эпителия. Иммуногистохимически выявляется СК20, который локализуется в поверхностных (зонтичных) клетках, как и в нормальном уротелии. Альтерации гена ТР53 не наблюдается.
Уротелиальная (переходноклеточная) папиллома, погружной тип. Inverted urothelial papilloma. 8121/0
Синонимы: эндофитная папиллома, инвертированная папиллома
Опухоль обладает теми же характеристиками, что и уротелиальная папиллома, но эндофитный компонент преобладает над экзофитным. Составляет менее 1 % всех новообразований мочевого пузыря, обычно выявляется у пациентов в возрасте 60-70 лет, характеризуется доброкачественным клиническим течением, рецидивирует менее чем в 1 % случаев, чрезвычайно редко озлокачествляется. Большинство этих образований одиночное, на ножке или на широком основании, с преимущественной локализацией в области шейки мочевого пузыря или треугольника.
Покровный эпителий чаще нормального гистологического строения. Имеются инвагинаты эпителия в основу и отдельные отшнурованные комплексы пролиферирующего уротелия (рис. 2.2).

Рис. 2.2. Инвертированная урателиальная папиллома мочевого пузыря. Инвагинаты и отшнурованные комплексы пролиферирующего уротелия в основе. Окраска гематоксилином и эозином. х50
Эти комплексы могут залегать глубже собственной пластинки слизистой оболочки, но не в мышечном слое стенки. В центре комплексов эпителий обычно веретеновидный, могут встречаться плоскоэпителиальные участки, реже — железистые структуры с перстневидными клетками. Митозы крайне редки. Некоторые опухоли бикомпонентны и представлены структурами как экзофитной, так и инвертированной папилломы. Описаны трабекулярный и железистый подтипы инвертированной папилломы.
Плоскоклеточная папиллома. Squamous cell papilloma. 8052/0
Очень редкое доброкачественное одиночное сосочковое образование мочевого пузыря, встречается у женщин пожилого возраста без специфических симптомов. Не отличается по строению от плоскоклеточных папиллом других локализаций, обычно не связано с папилломавирусной инфекцией, но иногда может иметь морфологические признаки остроконечной кондиломы в виде койлоцитов.
В этих случаях при гибридизации in situ выявляют ДНК вируса папилломы человека 6 го или 11-го типа, как правило, сочетаются с кондиломатозом уретры или связаны с длительно существующей цистостомой и катетером в мочевом пузыре.
Ворсинчатая аденома. Villous adenoma. 8261/0
Синоним: виллезная аденома
Доброкачественная экзофитная опухоль с папиллярными структурами, представленными железистым эпителием кишечного типа, идентична по строению ворсинчатой аденоме толстой кишки. Ядра клеток темные, вытянутой формы, расположены базально. Появление стромальной инвазии свидетельствует об озлокачествлении.
В отличие от других форм железистой метаплазии обладает злокачественным потенциалом Обычно выявляется у пожилых пациентов (средний возраст 65 лет), чаще локализуется по ходу урахуса или в области треугольника. Иммуногистохимически в ворсинчатой аденоме выявляется СК20 (100% случаев), СК7 (56%), раково эмбриональный антиген (СЕА) (89%), эпителиальный мембранный антиген (ЕМА) (22%).
Нефрогенная аденома. Nephrogenic adenoma
В большинстве случаев развитие опухоли связано с оперативным вмешательством, травмой, циститами и мочекаменной болезнью. При цистоскопии нефрогенная аденома может ошибочно приниматься за рак, так как в большинстве случаев представлена папиллярным или полиповидным образованием. Размер редко превышает 4 см.
При микроскопическом исследовании выявляются тубулярные и кистозные или папиллярные и полиповидные структуры (рис. 2.3-2.6). Ядерной атипии и митозов обычно не наблюдается, хотя при дегенеративных изменениях атипия возможна.

Рис. 2.3. Нефрогенная аденома мочевого пузыря Кистозные структуры в аденоме. Окраска гематоксилином и эозином. х50

Рис. 2.4. Нефрогенная аденома мочевого пузыря. Тубулярно-кистозные структуры в аденоме. Окраска гематоксилином и эозином. х50

Рис. 2.5. Нефрогенная аденома мочевого пузыря. Тубулярно-кистозные структуры в аденоме Окраска гематоксилином и эозином. х200

Рис. 2.6. Нефрогенная аденома мочевого пузыря. Тубулярные структуры. Окраска гематоксилином и эозином. х200
Папиллярная уротелиальная (переходноклеточная) опухоль низкой степени злокачественности. Non-mvasive papillary urothelial neoplasm ol low malignant potential. 8130/1
Синоним: переходноклеточная опухоль G1
Представляет собой папиллярную опухоль уротелия, сходную с типичной папилломой, но с выраженной клеточной пролиферацией, превышающей 6 слоев в эпителиальном пласте. Хотя подсчет клеточных слоев приблизителен, в этой опухоли их число явно превышает нормальный уротелий; структурная и клеточная атипия минимальны: может быть незначительное нарушение полярности, иногда — митозы, обычно в базальных отделах; зонтичные клетки чаще присутствуют.
В большинстве случаев при цитологическом исследовании атипические клетки не обнаруживают. Эти опухоли, как правило, не переходят в рак. однако у пациентов повышается риск новых папиллярных образований с более высокой тенденцией к малигнизации. В серии 95 наблюдений 35% пациентов имели рецидивы, но без опухолевой прогрессии.
Если у пациентов не обнаруживался рецидив при первой контрольной цистоскопии, то 68% из них жили без рецидива 5 лет. В этих опухолях, как и в папиллярных карциномах, могут быть погружные (инвертированные) структуры. Выявляется в 3 случаях на 100 000 человек в год. При цистоскопии обычно определяется типичное сосочковое образование диаметром 1-2 см.
Опухоль чаще локализуется на боковой и задней стенках мочевого пузыря или около устья мочеточника. Категорический диагноз может быть поставлен только при полном удалении образования, например при трансуретральной резекции, так как биопсия не может дать полного представления обо всех участках новообразования.
Андреева Ю.Ю., Франк Г.А.
Опубликовал Константин Моканов
Источник