Когда образуется костная мозоль после перелома лодыжки

Как ускорить сращивание?
———————————————–
Можно ли как-то ускорить процесс срастания костей? Да, на него можно повлиять. Ниже несколько полезных рекомендаций.
Рекомендации для пациентов, желающих ускорить срастание костей и восстановление организма после перелома:
– Соблюдайте все предписания врача. Если он сказал носить гипс месяц, не стоит думать, что уже через 2 недели его вполне можно будет снять.
– Если был наложен гипс. Старайтесь не двигать повреждённой конечностью, не воздействовать на неё и избегать чрезмерного напряжения. В противном случае произойдёт смещение костей, или же неокрепшая костная мозоль сломается.
– Избегайте курения и употребления продуктов табака, которые замедляют процесс срастания кости
– Ваше питание должно быть сбалансированным и содержать необходимые питательные элементы, такие как белок, витамины и микроэлементы. Это даст организму энергию и строительный материал для восстановления поврежденной кости
– Питание должно содержать большое количество кальция, необходимого для строительства костной ткани. Получить его можно из кунжута, молочных продуктов и мелкой рыбы, которую можно кушать с костями. Особенно богат таким микроэлементом творог, так что усиленно налегайте на него.
– Также необходим витамин Д, который позволяет кальцию правильно усваиваться. Он содержится в рыбьем жире и жирных сортах рыбы (сёмга, например).
– Без витамина С тоже не обойтись, так как он способствует синтезу коллагена. А коллаген, в свою очередь, является основой многих тканей. Кушайте цитрусы, киви, зелень, квашеную капусту.
– Многие врачи советуют больным с переломами употреблять желатин. Особенно полезны мясные холодцы, которые ещё и очень питательны.
– Прием болеутоляющих препаратов должен быть только по назначению врача, так как некоторые противовоспалительные препараты могут подавлять процесс срастания кости.
– Для успешного восстановления необходимо много отдыхать, так как организм тратит много сил на выздоровление и должен восстанавливаться
– Если срастание сильно замедлено, то врач может посоветовать определенный препарат, положительно влияющий на данный процесс.
Физическая активность при переломах
———————————————————————
Физическая активность необходима для того, чтобы кости срастались быстрей. Однако истонченные кости требуют ряда ограничений в программе физических упражнений.
Вам понадобится консультация специалиста по физической культуре и физиотерапевта. Можно попытаться заняться физическими упражнениями в группе.
Вы можете ходить по полчаса 3-5 раз в неделю. В период восстановления после переломов важно ускорить выздоровление и облегчить болевые ощущения, связанные с переломом.
Физические упражнения не только ускорят процесс восстановления, но и помогут снизить риск последующего повреждения (перелома) в случае падения, а также улучшат равновесие, осанку, гибкость и координацию движений.
Сделайте прогулки обязательной частью своей повседневной жизни. Плохая погода или скользкие улицы не должны быть препятствием: можно ходить дома, в больших магазинах или других крытых помещениях. Если физические упражнения трудны для Вас, можно проводить их через день. Всегда прислушивайтесь к своему телу.
Физическая активность улучшает физическое состояние: у физически активных людей больше энергии и они устают не так быстро, как менее активные люди. Иными словами, физическая активность помогает чувствовать себя лучше и получать от жизни больше.
Лечение несращения переломов ударно-волновой терапией
Источник
Процесс восстановления костной ткани – сложный комплекс трансформаций, включающий уникальное явление – превращение мягких структур в конгломерат, по прочности сравнимый с чугуном. Это превращение, известное как костная мозоль, после перелома позволяет кости и дальше выполнять свою функцию.
Что такое костная мозоль?
 Это один из этапов заживления кости после переломов, своеобразный итог процесса регенерации. Упрощенно представляет собой мультиклеточный многотканевой костный регенерат (совокупность клеток и тканей на разной стадии развития), формирующийся в месте перелома, окружающий его снаружи и проникающий вглубь. Основная функция костной мозоли – фиксация отломков в относительно неподвижном положении, создание и поддержание в участке повреждения условий для функционирования клеточных элементов.
Это один из этапов заживления кости после переломов, своеобразный итог процесса регенерации. Упрощенно представляет собой мультиклеточный многотканевой костный регенерат (совокупность клеток и тканей на разной стадии развития), формирующийся в месте перелома, окружающий его снаружи и проникающий вглубь. Основная функция костной мозоли – фиксация отломков в относительно неподвижном положении, создание и поддержание в участке повреждения условий для функционирования клеточных элементов.
Термин “костная мозоль” подразумевает образование в месте нарушения целостности кости некоторой структуры, в последствии трансформирующейся в костную ткань.
При благоприятных условиях в очаге повреждения формируется небольшой по объему регенерат, быстро превращающийся в кость. Такое заживление называется первичным. В отличие от него вторичное заживление подразумевает заживление с образованием в первичном регенерате волокнистой и хрящевой ткани. Именно это образование принято считать костной мозолью. Далее, хрящ, формирующийся в костной мозоли замещается губчатой, а потом компактной костной тканью. Так восстанавливается кость в большинстве случаев.
Как появляется костная мозоль?
Формирование костной мозоли проходит в несколько стадий.
Первая стадия. В зоне перелома создаются условия, стимулирующие пролиферацию (разрастание клеток): гематома из-за излившейся в очаг крови, застойные и отечные явления из-за расширения сосудов и выпота жидкости в межклеточное пространство. Обнаруживается фибрин. В гематому мигрируют клеточные элементы – фибробласты, эндотелиоциты, лейкоциты, моноциты. На 3-5 сутки видны признаки некроза поврежденных участков тканей.
Вторая стадия. Начинается практически одновременно в первой, но явно различима в конце 2-х суток. Характеризуется образованием грануляционной ткани, содержащей плюрипотентные клетки – клетки, способные видоизменяться в процессе “взросления” и превращаться практически в любые типы клеток организма. В зоне перелома плюрипотентные клетки считаются основным источником как хрящевой так и костной ткани. На этом этапе в очаге уже видны компоненты различных тканей – хрящеваой, костной, фибробластической, остеобластической, мезенхимальной. Длится стадия около 2-х недель, но уже к 7-м суткам в области перелома наблюдается отчетливая манжетка вокруг костных отломков.
На третьей стадии формируются сосуды кости и происходит минерализация костного регенерата. Длится от 2-х недель до 3-х месяцев.
Четвертая стадия – образование молодой костной ткани за счет выработки ее компонентов остеобластами. Длительность от 4-х месяцев до года.

Этапы формирования костной мозоли

Классическая костная мозоль. Слева-направо:
А – перелом;
В – начало формирования мозоли;
С – сформированная манжетка вокруг перелома.
Сама костная мозоль состоит из 3-х слоев:
эндостальной
интрамедиарной
периостальной.
Эндостальный и периостальный слои выполняют, преимущественно, фиксирующую роль, удерживая отломки в относительной неподвижности. Периостальный также обеспечивает трофику очага повреждения и отвечает за формирование сосудов. Интермедиарный слой возникает между двумя предыдущими, когда они уже сформировались и фиксируют фрагменты кости.
Все три слоя не отдельные виды мозоли. Это слои любой костной мозоли, независимо от ее расположения. Исключение составляют случаи первичного заживления, когда между хорошо зафиксированными отломками созданы идеальные условия для сращения – отсутствуют мертвые ткани, сохранена надкостница и сосуды, минимально изливается кровь, расстояние между отломками не превышает 1-1,5 мм, нет их компрессии. В таких случаях восстановление проходит с образованием только интермедиарной костной мозоли.
Если костная мозоль не сформировалась?
Формирование костной мозоли достаточно деликатный процесс, на который могут повлиять негативно многие факторы. То, каким образом будет регенерировать кость зависит от:
отсутствия/наличия повреждений кожных покровов и соответственно проникновения микроорганизмов в участок перелома;
полного восстановления анатомии поврежденного участка;
максимального обездвиживания фрагментов кости;
полноценного кровеобеспечения зоны перелома;
своевременности обеспечения дозированных нагрузок на поврежденный сегмент.
Если все условия соблюдены кость срастается первичным заживлением. Если же не обеспечены адекватные для заживления условия, могут развиваться осложнения:
замедленная консолидация перелома;
несросшийся перелом;
ложный сустав.
Все эти нарушения возникают, по сути, из-за неправильного образования костной мозоли.
Самыми частыми причинами при этом являются:
некачественная репозиция отломков;
неоднократные попытки устранить смещение отломков;
слишком короткий период иммобилизации или перерывы в ношении фиксирующих приспособлений;
необоснованные неоднократные смены методов лечения;
неправильно подобранные физические упражнения или несвоевременное их назначение;
чрезмерное растяжение осколков на скелетном вытяжении либо большое расстояние между ними после репозиции;
повреждение магистральных сосудов или нервов;
излишнее удаление мелких отломков при остеосинтезе;
нестабильный остеосинтез;
слишком раннее удаление металлических фиксирующих конструкций;
нагноение в месте перелома;
Среди механизмов по которым вместо полноценной костной мозоли возникают несросшиеся переломы, ложные суставы и замедленная консолидация в центре стоит замедленная трансформация грануляционной и хрящевой ткани в кость.
Замедленная консолидация
Под микроскопом на образцах не замечено нарушений их структуры – наблюдается всего лишь замедленное превращение хрящевой мозоли в костную, а на первичной мозоли отмечается недостаточная минерализация. Если негативные факторы продолжают действовать замедленная консолидация превращается в несросшийся перелом.
Несросшийся перелом
При морфологическом исследовании между костями находят прослойку фиброзной или хрящевой ткани. Отломки окружены отдельными собственными подобиями мозоли.
Ложный сустав
Диагностируют когда фрагменты костей после длительного периода неадекватного лечения или его отсутствия приобрели рентгенологически признаки сформированных самостоятельных единиц, между которыми присутствует прослойка хрящевой ткани. Края излома в ложных суставах округлены, имеют собственную кортикальную пластинку, к которой примыкает хрящ. Продолжительное существование условно подвижных частей кости приводит к возникновению между ними в хряще синовиоцитов (клеток, в норме находящихся в суставных сумках истинных суставов), которые начинают продуцировать синовиальную жидкость, придавая тем самым патологическому сочленению признаки сустава.
Что делать если мозоль не формируется?
Костная мозоль не требует лечения, поскольку считается промежуточным этапом между переломом и восстановлением. Однако, в ряде случаев даже после завершенного сращения кости остается утолщение в месте перелома. Если локализация его имеет эстетическую значимость (располагается на лице, например) или функциональную (сдавливает корешки межпозвоночных нервов при переломах позвонков), проводят коррекцию такого периостального очага.
При замедленной консолидации необходимо обеспечить качественную иммобилизацию участка перелома, чтобы костная мозоль из хрящевой стадии могла трансформироваться в кость.
При несросшемся переломе, особенно если присутствует дефект костной ткани показано хирургическое лечение. Отсутствующий участок кости восполняют ауто- или аллотрансплантантатом и фиксируют до заживления.
При ложном суставе показано оперативное вмешательство с целью удаления костной мозоли и грануляционной ткани с последующим правильным сопоставлением отломков и качественной иммобилизацией. Часто приходится в таких случаях использовать аппарат Иллизарова.
Особую сложность составляют последствия переломов костей кисти – запястных, пястных и пальцев. Выраженная сухожильная и мышечная тяга, небольшой размер костей и их совместное движение делают репозицию и фиксацию отломков особенно затруднительными. Под “совместным движением” имеется ввиду зависимость в кисти между движением всех костей ее составляющих. Переломы пальцев вообще практически всегда сопровождаются разрывами сосудов и связок. Все это препятствует полноценному образованию костной мозоли. Показана иммобилизация металлическими конструкциями.

Костная мозоль при переломе пальцев.
Слева – состояние после перелома с формированием костной мозоли. Справа – итог лечения.
Распространенную патологию – вальгусную деформацию стопы – в широких массах часто называют костной мозолью. На самом деле суть патологии заключается в деформации сустава между большим пальцем ноги и плюсневой костью к нему примыкающей. Из-за постоянного воспаления в этой области постепенно развивается периостальная реакция – пролиферация кости под надкостницей. В результате к деформации присоединяется еще и огрубевшая надкостница с костным наростом под ней. По своей морфологии вальгусная деформация не считается костной мозолью.
Физиотерапия и костная мозоль
Физиотерапия при переломах способствует предотвращению образования контрактур, спаек, нарушения функции в дальнейшем. Среди широкого спектра физиотерапевтических методов наибольшее значение при переломах имеет лечебная физкультура. На стадии костной мозоли, когда существует уверенная фиксация отломков, упражнения с дозированной нагрузкой ускоряют трансформацию костной мозоли в молодую костную ткань, способствуют ориентации костных балок соответственно направлению нагрузки, чем упрочняют структуру кости.
Различные прогревания, электрофорез, массаж и тому подобные процедуры также могут оказаться полезными, но их влияние необходимо контролировать. Так, например, широко рекомендуемое УВЧ, не имеет смысла применять в заключительной фазе лечения, а непосредственно после перелома оно может спровоцировать увеличение гематомы. В период же иммобилизации гипсовой повязкой УВЧ не проникает в достаточной мере в ткани. Это же касается электрофореза и магнитотерапии.
Источник
Костная мозоль после перелома: почему образуется?
Костная мозоль – это результат трансформации костной ткани (образованием в первичном регенерате волокон и хрящей) в процессе её восстановления после перелома. В подавляющем большинстве случаев, костная мозоль не мешает костям и далее выполнять свои функции.
В организме человека имеется два вида костей: длинные – лодыжка, голень, бедро, фаланги пальцев, плечо, предплечье и т.п.; плоские – лопатки, череп, ребра и т.п. Скорость и сам процесс восстановления в них отличается. Формирование костной мозоли после перелома возможно исключитеьно в длинных костях. Наиболее часто случаются переломы пальцев, которые зачастую сопровождаются разрывами сосудов и связок. Все это препятствует полноценному образованию костной мозоли. В данном случае показана иммобилизация металлическими конструкциями.
Разновидности костных мозолей:
Периостальная – такая мозоль появляется сразу после травмы в месте срастания. Часто сопровождает осколочные переломы мелких костей. Такая мозоль быстрее всего развивается из-за активного снабжения кровью.
Эндостальная – образуется во внутренней части кости одновременно с периостальной костной мозолью. Такое утолщение может нарастать прямо на месте перелома, на выпирающих косточках может быть заметна невооруженным взглядом.
Интермедиарная – возникает между двумя обломками кости, помогая нарастить костную ткань между ними.
Околокостная – мозоль формируется в местах срастания мышечной ткани. Для неё характерна отечность и припухлость. Пациент в течении длительного времени жалуется на чувство дискомфорта и боль в ареале перелома.
Параоссальная – эта разновидность мозоли самая опасная, она чаще появляется в трубчатых костях рук и ног, реже – в губчатых (пятка, запястье). Изменяет форму и структуру сломанной кости, окружая ее выступающим костным наростом, который часто ломается даже при минимальной нагрузке.
Какие факторы могут создать условия для неадекватного заживления травмы?
- Некачественная репозиция отломков относительно своего природного положения;
- Недостаточная минерализация структуры мозоли на месте перелома;
- Замедленная трансформация грануляционной и хрящевой ткани в кость;
- Между костями обнаруживается прослойка фиброзной ткани – это несросшийся перелом;
- Изначально некачественная терапия, с последующими неоднократными попытками устранить смещение отломков;
- Слишком короткий период иммобилизации или перерывы в ношении фиксирующей гипсовой повязки;
- Несвоевременное удаление металлических фиксирующих конструкций;
- Неправильно подобранные физические упражнения или несвоевременное их назначение;
- Повреждение магистральных сосудов или нервов;
- Излишнее удаление мелких отломков при остеосинтезе;
- Хроническое воспаление и нагноение в местах перелома.
Костная мозоль не требует лечения, поскольку считается промежуточным звеном между переломом и восстановлением функциональных способностей кости. При замедленной консолидации необходимо обеспечить качественную иммобилизацию участка перелома, чтобы костная мозоль из хрящевой стадии могла трансформироваться в кость. Достаточно часто, по завершению сращевания, на кости остается утолщение в месте перелома. Если оно приносит эстетическое и психологическое неудобство или оказывает воздействие на нервные окончания, то необходима хирургическая коррекция.
В восстановительном периоде важное значение приобретает физиотерапия (электрофорез, магнитотерапия, УВЧ), массаж и лечебная физкультура. Это способствует предотвращению образования контрактур и спаек, а также благотворно влияет на восстановление функций костей и суставов.
Оригинал статьи размещен здесь: Почему образуется костная мозоль после перелома?
Понравилась статья, ставьте лайк, делитесь с друзьями и подписывайтесь на наш канал!
Источник
Заживление перелома происходит путем формирования костной мозоли, то есть вновь образованной костной ткани, соединяющей концы обоих отломков. Эта новая костная ткань, закончив цикл своего развития, претерпевает затем процесс обратного развития до полного исчезновения всех, так сказать, излишков.
Интересно отметить, что в подавляющем большинстве случаев количество костной ткани, образующей мозоль, бывает значительно большим, чем требуется для скрепления костных отломков. Создается впечатление, что до тех пор, пока сращенный перелом не будет практически испытан на прочность, костная мозоль остается избыточной.
Этот удивительный феномен живой природы остается до сих пор не объясненным с точки зрения закономерностей, регулирующих и управляющих процессами регенерации костной ткани.
Вообще нужно отметить, что количество исследований, посвященных изучению процессов заживления переломанной кости у человека, очень невелико. В то же время количество экспериментальных исследований огромно. Поэтому предполагаемые закономерности в эволюции развития костной мозоли основываются главным образом на исследовании животных, у которых искусственно, преимущественно оперативным путем, создается либо дефект кости на протяжении (это имеет место наиболее часто), либо кость подвергается простой остеотомии.
Но, не говоря уже о том, что ни одно животное не может быть полностью приравнено к человеку, условия, при которых возникает перелом у человека, ничего общего с так называемым экспериментальным переломом не имеет. Это необходимо помнить при использовании данных, полученных в эксперименте, для клинических целей. Примером могут служить суждения некоторых экспериментаторов о роли гематомы в образовании костной мозоли: при хирургическом создании экспериментального перелома производится гемостаз, рану многократно осушают марлевыми салфетками и кровоизлияние, которое остается между плоскостями излома, вокруг них и вдали от них ничего общего с гематомой у получившего в результате травмы перелом человека не имеет.
Поэтому, говоря о заживлении перелома у человека, представляется необходимым сопоставление данных морфологии с клиническими проявлениями эволюции развития сращения перелома. Это тем более важно еще и потому, что далеко не всегда рентгенморфологически выраженная мозоль знаменует собой сращение: нередко на рентгенограмме можно видеть отчетливые, вновь появившиеся костные разращения со стороны обоих отломков, а клинически не только нет сращения, но в месте перелома определяется почти такая же подвижность отломков, как и в начале лечения.
И наоборот, особенно в области эпиметафизов, рентгенографически никаких признаков образования мозоли еще нет, а клинически можно констатировать достаточную неподвижность и устойчивость отломков даже для назначения функциональной терапии. Кстати сказать, те же явления наблюдаются, правда значительно реже, и при диафизарных переломах.
Эти несомненные факты ставят перед клиницистом очень тяжелый и сложный вопрос — так ли уж важно и необходимо точное сопоставление отломков при репозиции. Действительно ли важно и необходимо обеспечить полную неподвижность в месте перелома?
Ведь каждодневные клинические наблюдения показывают, что сплошь и рядом несопоставленные отломки отлично срастаются, а идеально репонированные и прочно удерживаемые в ряде случаев почему-то выявляют тенденцию к замедленному сращению, а иногда и вовсе не срастаются, образуя ложный сустав.
Так же хорошо известно, что ни прием препаратов кальция, ни витаминозная пища не оказывают заметного влияния на ход сращения перелома, так же как не имеет сколько-нибудь выраженного значения состояние центральной и периферической нервной системы на этот процесс: всем известно, что переломы костей у больных, перенесших детский церебральный паралич, срастаются в те же сроки и так же хорошо, как у совершенно здоровых людей; прошедшие в нашем столетии войны с несомненностью показали, что при повреждении периферических нервов переломы срастаются не хуже, чем без них.
Все это свидетельствует о том, что ведущая роль в определении сращения переломов остается за клиникой, в распоряжении которой должны быть и лабораторные, и рентгенологические возможности, благодаря чему можно принимать решения, основанные на сочетании всех необходимых для каждого конкретного случая данных.
В сущности говоря, процесс образования костной мозоли возникает в результате тканевого раздражения, вызванного травмой. Стало быть речь идет о травматическом воспалении в области перелома, которое характеризуется гиперемией, а значит эмиграцией подвижных клеток (лейкоцитов) и последующим становлением неподвижных, то есть тканевых клеток.
Важно отметить, что весь этот сложный процесс первоначально развивается в области гематомы, из которой формируется кровяной сгусток. В. О. Марков своей монографии пишет по этому поводу: «Организуется та часть экстравазаторов, которая располагается непосредственно в плоскости перелома и вблизи от нее». И дальше: «Пролиферативная реакция воспаленных тканей, частью которой является организация экстравазаторов крови, представляет собой начало регенеративного процесса повреждений кости».
Костная ткань, так же как любая другая, происшедшая из соединительной ткани, образуется из среднего эмбрионального листка. Однако важно отметить, что даже первые зачатки вновь появляющейся зародышевой ткани носят явные признаки специфичности. Из этого можно сделать вывод, что образование костной мозоли является неизбежным результатом филогенетической функциональной предрешенности, или, как сейчас принято говорить, программирования. Следовательно, вряд ли какие бы то ни было мероприятия смогут при прочих равных условиях ускорить прохождение естественного пути костеобразования при заживлении перелома.
Это очень важное фактическое обстоятельство должно лежать в основе наших суждений о возможности применения методов стимулирования регенерации костной ткани с целью ее ускорения: думать нужно не об ускорении регенерации (что вряд ли возможно!), а о борьбе с замедленной консолидацией и с образованием ложных суставов, то есть о создании наиболее благоприятных условий для развития костной мозоли в обычные сроки.
Все исследователи сходятся на том, что в образовании костной мозоли принимают участие и периост, и эндост. Однако мы должны ясно представить себе, что возникновение перелома с его многочисленными мельчайшими костными осколочками, внедряющимися в окружающие мягкие ткани и в костномозговой канал, с кровотечением, которое вовсе не прекращается тотчас же после нарушения целости кости и прочими патологическими явлениями, кардинально изменяет качество клеточных элементов и периоста и эндоста: происходит активизация малодифференцированных камбиальных клеток того и другого.
И если эти клетки в периосте расположены только в непосредственной близости от кортикального слоя кости, то понятие об эндосте должно быть значительно расширено, ибо клетки камбия располагаются и внутри компактной кости, окружая сосуды гаверсовых каналов, и в опорном веществе костного мозга, и по ходу вновь образующихся кровеносных сосудов, прорастающих кровяной сгусток. Поэтому говорить о преимущественной роли именно периоста в образовании костной мозоли, по-видимому, нет достаточных оснований. Правильней представлять весь этот сложый процесс как комплекс биологических, строго направленных реакций со стороны всех тканей поврежденной области, на фоне определенных биохимических и ферментативных сдвигов, обеспечивающих постепенность и цикличность образования костной мозоли, то есть процесса заживления перелома.
Именно в этом аспекте необходимо коснуться вопроса о влиянии функции поврежденной конечности на структуру образовывающейся костной мозоли.
Учитывая вышеизложенное, нужно признать функциональную нагрузку на место перелома ненужной и даже вредной до организации провизорной мозоли, то есть до начала оссификации.
Дело в том, что наличие основных органических веществ и гистологических структур, из которых состоит остеоидная ткань, недостаточно для того, чтобы назвать это сформировавшейся костной мозолью. Необходимо, чтобы остеоидная ткань восприняла минеральные соли, главным образом фосфорнокислые и углекислые соли кальция, и чтобы они в конце концов оказались связанными друг с другом. Этот этап развития и будет знаменовать собой формирование истинного регенерата, то есть такой костной ткани, которая в состоянии ответить на функциональную нагрузку адекватной реакцией.
Все сказанное выше имеет прямое отражение в клиническом течении. Первый период, период острого воспаления, клинически сопровождается повышением местной, иногда и общей температуры и явлениями припухлости в области перелома и вблизи от него. Примерно к концу первой недели, а при эпиметафизарных переломах несколько позже эта припухлость значительно уменьшается, а иногда совсем исчезает. По мере уменьшения припухлости ослабляется интенсивность болей как самостоятельных, так и при пальпации. К концу второй недели, если область перелома доступна для исследования, можно обычно отметить значительное уменьшение подвижности отломков.
К концу третьей недели боли при пальпации места перелома почти проходят, а подвижность отломков уменьшается настолько, что можно обнаружить лишь пружинистость их. Затем прочность спайки увеличивается и примерно к четвертой-пятой неделе подвижность отломков исчезает совсем. Рентгенографически к этому времени определяется отчетливо видимая «дымка» костной мозоли, неравномерно импрегнированной солями. Щель между отломками еще сохранена, и концы отломков четко контурируются, но представляются остеопорочными. Со временем костная мозоль уплотняется, уменьшаясь в размерах. К этому времени больной уже свободно двигает конечностью, не испытывая болей.
При эпиметафизарных переломах рентгенографически определяемая костная мозоль оказывается значительно меньшей, чем при переломах диафизов. Клиническая картина отличается от только что описанной тем, что движения в близлежащем суставе в первое время оказываются более ограниченными.
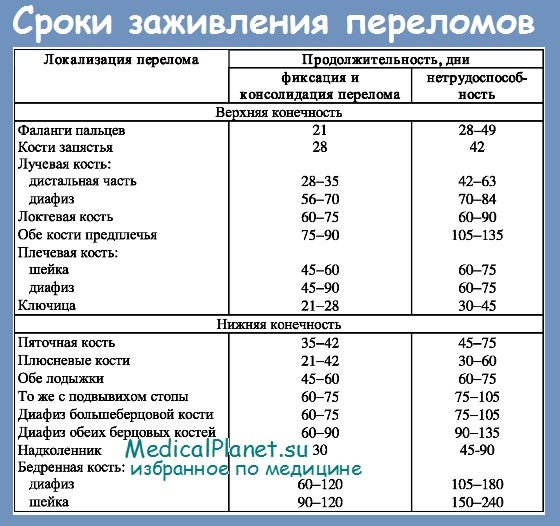
Следует иметь в виду, что клинически и рентгенологически определяемое сращение перелома не является синонимом выздоровления и восстановления трудоспособности. Последнее задерживается до полной функциональной адаптации к бытовым и профессиональным потребностям. Ниже приводится сравнительная таблица средних сроков консолидации (по Брунсу) и средних сроков восстановления трудоспособности.
Наши данные по срокам заживления переломов

Приведенные цифры характеризуют степень расхождения между сроками консолидации и временем, потребовавшимся для восстановления трудоспособности. Само собой разумеется, что многое зависит от применяемого метода лечения, от профессии больного и других причин. Все же приведенные цифры могут служить в качестве приблизительного ориентира. На основании изложенного можно сказать, что чисто анатомическая трактовка патологических изменений при переломах, их наращивания и уменьшения, в достаточной мере дискредитировала себя в клинике. Поэтому слепое подражание так называемой «норме» не может быть признано правильным направлением в лечении больных с переломами костей. Основой в лечении таких больных должны быть:
1) функциональная репозиция (консервативная или оперативная);
2) функциональная ретенция и
3) своевременно начатая комплексная функциональная терапия.
Разработка и совершенствование именно этого направления, направления функционального, нужно думать, приведет к наилучшим результатам.
– Читать далее “Эпидемиология переломов костей – частота”
Оглавление темы “Общие принципы диагностики и лечения переломов”:
- Сроки заживления переломов костей. Механизмы образований костной мозоли
- Эпидемиология переломов костей – частота
- Диагностика переломов костей – симптомы
- Общие принципы лечения переломов – благоприятные и неблагоприятные переломы
- Какой перелом можно лечить амбулаторно? Трудности репозиции отломков костей
- Рекомендации по применению силы при репозиции переломов
- Принципы фиксации конечности после репозиции перелома – рекомендации
- Принципы рентгенологического контроля репозиции перелома – рекомендации
- Принципы наложения гипсовой повязки на перелом – рекомендации
- Принципы обезболивания перелома перед репозицией – рекомендации
Источник