Вирус папилломы человека шипицы

 C проблемой диагностики и лечения вируса папилломы человека (ВПЧ) сталкиваются дерматовенерологи, урологи, онкологи, косметологи, патоморфологи, иммунологи, вирусологи. Этот вопрос всегда стоял и стоит остро из-за высокой заразности вируса и способности ВПЧ индуцировать опухолевые процессы.
C проблемой диагностики и лечения вируса папилломы человека (ВПЧ) сталкиваются дерматовенерологи, урологи, онкологи, косметологи, патоморфологи, иммунологи, вирусологи. Этот вопрос всегда стоял и стоит остро из-за высокой заразности вируса и способности ВПЧ индуцировать опухолевые процессы.
ВПЧ тропны к эпителиоцитам, поэтому их обнаруживают в коже, конъюнктиве, слизистых оболочках рта, пищеводе, бронхах и прямой кишке. В результате клетки начинают пролиферировать, но полная репликация вируса происходит в высокоспециализированных клетках. ВПЧ является единственным вирусом, способным продуцировать опухоль в естественных условиях.
Виды вирусов папилломы человека
Деление ВПЧ по онкогенности
На данный момент известно около 100 видов ВПЧ и помимо того, что почти каждый из них вызывает опухолевые процессы определённой локализации, их ещё условно делят на 2 группы – с высоким и низким онкогенным риском. К ВПЧ с высоким онкогенным риском относят: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 68. ВПЧ с низким онкогенным риском: 6, 11, 42, 43, 44.
Симптомы вируса папилломы человека
Образования на коже, вызванные ВПЧ:
• Обыкновенные бородавки на коже вызваны следующими типами ВПЧ: 1-4 (подошвенные бородавки или в народе “шипицы”), 26-29, 38, 41, 49, 57, 63, 65, 75-77. Обыкновенные бородавки – наиболее распространённые доброкачественные эпидермальные пролиферативные образования. Вначале они образованы в виде куполообразных папул, размером с булавочную головку, а по мере роста они темнеют и приобретают шероховатую форму. Они могут располагаться единично или группами, но в любом случае вначале образуется материнская бородавка, вокруг которой образуются дочерние. В месте возникновения бородавок может чувствоваться боль, небольшое жжение, но возможно и отсутствие патологической чувствительности. Наиболее частые локализации – на тыльных поверхностях верхних и нижних конечностях, на веках в виде нитевидных бородавок, в области бороды, в волосистой части головы, в межпальцевых промежутках, на ладонной и внутренней поверхностях пальцев, на красной кайме губ, на подошвенной поверхности (эта локализация имеет тенденцию роста в глубину кожи).
Подошвенные бородавки локализованы в местах сдавления (метадорсальной области подошвы и пятки), они представлены грубыми кератотическими папулами с тенденцией роста в глубь ткани и быстрому распространению. Этот вид бородавок достаточно устойчив к лечению. На вид они как мозоли и при ходьбе причиняют боль.
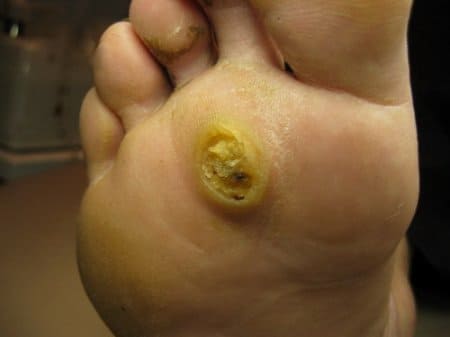
Подошвенная бородавка (шипица)
• Бородавки Батчера: 2, 7. Этот вид бородавок напоминает кожный рог, это длинные нитевидные папулы, часто локализуются на верхних конечностях, а также могут возникать после порезов на пальце.
• Плоские бородавки вызваны 10, 49, 28 типом ВПЧ, они слегка возвышаются над поверхностью кожи, со склонностью к группировке. Они телесного или бледно-коричневого цвета, чаще локализованы на лбу и плечах в виде кератом или невусов, также этот тип бородавок обнаруживают на половом члене, шейке матки, наружных половых органах и прямой кишке.
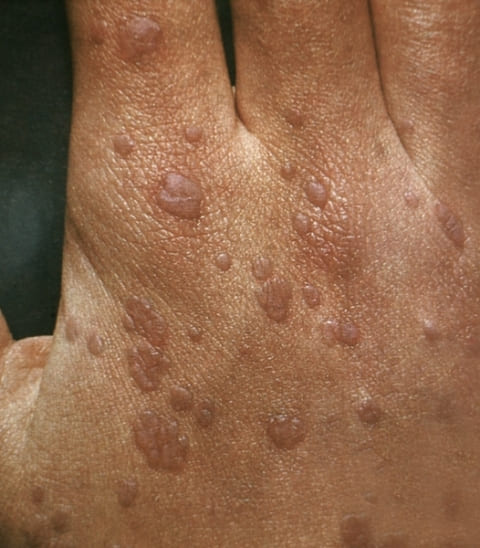
Плоские бородавки
• Верруциформная эпидермодисплазия: 2, 3, 5, 8-10, 12, 14, 15, 17, 19, 20-25, 37, 47, 50. Это редкий пожизненный дерматоз, характеризующийся длительной персистенцией и рефрактерностью вируса, проявляется в виде диссеминированных плоских бородавочных высыпаний или гипо/гиперпигментированных пятен напоминающих отрубевидный лишай. Пятна покрыты мелкими чешуйками, имеют тенденцию к слиянию. Наследуется оно по рецессивном у типу, и поэтому под угрозой люди состоящие в близкородстенном браке. Высыпания локализованы на открытых участках: лицо, шея, верхние конечности. Этот тип ВПЧ никогда не регрессирует и устойчив к лечению, также высок риск озлокачествления.
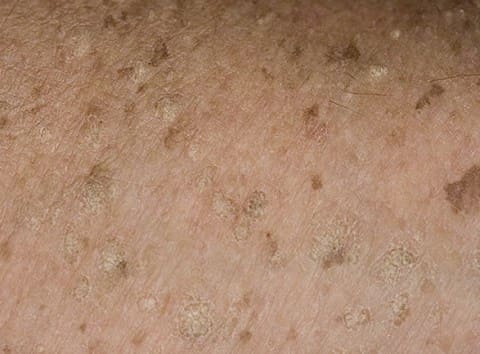
Верруциформная эпидермодисплазия
• Околоногтевые бородавки вызваны 16 типом ВПЧ, расположены по бокам ногтевого ложа, с тенденцией врастания в кожу и дальнейшей дистрофией ногтя.
• Болезнь Боуэна: 16, 34, 35, 55. Иначе это заболевание называют Боуэнальный паппулёз, он выявляется в виде множественных мелких папулом, расположенных в аногенитальных зонах, и чаще у молодых людей. Доброкачественность под вопросом, т.к индуцируется 16-м типом ВПЧ.
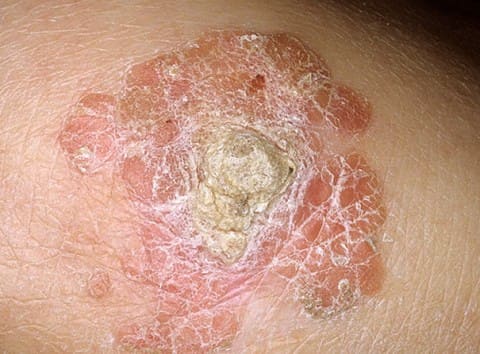

Болезнь Боуэна
• Плоскоклеточный рак: 5,8, 14, 17, 20, 41, 47.
• Кератокантома: 37
• Меланома: 38
Образования на гениталиях (аногенитальные бородавки):
• Остроконечные кондиломы: 6, 11, 42, 44, 51, 54, 55, 69. Эти образования выгладят в виде цветной капусты или петушиного гребня. Наиболее частые области поражения: крайняя плоть, головка полового члена, эндоуральная область, перанальнрая область, малые половые губы, влагалище, шейка матки, устье уретры, уголки рта. И наличие остроконечных кандилом всегда свидетельствует о половом акте, через которое произошло заражение. Наиболее яркий представитель заболеваний этой группы ВПЧ – гигантская кондилома Бушке-Левенштенна, которая располагается либо на стволе полового члена, либо в области венечной борозды, либо в перианальной области. Вначале появляются мелкие папилломы, которые потом быстро растут, сливаются и образуют очаг поражения с широким основанием. Основные отличие от всех остальных кондилом – прогрессирующий рост с деструктивными изменениями подлежащих тканей, а также рецидивирующим течением. Ещё один представитель – папилломатоз вульвы, представлен зернистыми элементами в области вульвы. Наибольшую опасность представляют ВПЧ с ассоциированными заболеваниями урогенитального тракта (хламидиоз, микоплазмоз, ЦМВИ). Цервикальные кандиломы сложно поддаются диагностике и наибольшую опасность представляют для беременных, так как в этот период они подвергаются распаду, в результате открывается кровотечение к которому часто присоединяется вторичная инфекция. Но после родов этот вид кондилом может спонтанно регрессировать, но только в том случае, если во время беременности они были сохранены.

Остроконечные кондиломы
• Анальная интраэпителиальная неоплазия: 16, 18, 30, 31,33, 35, 39, 45, 51, 52, 56, 58, 66, 69.
• Рак: 6, 11, 16, 18, 31, 33, 35, 39, 45, 51, 52, 54. 56, 66, 69.
Образования в ротоглотке:
• Папилломы: 6, 7, 11, 32, 57, 72, 73. Одним из представителей этого вида является цветущий папилломатоз , в полости рта он выглядит как цветная капуста – белые вегетирующие бляшки на слизистой рта. Чаще возникает у пожилых людей. Об этой форме папилломавирусной инфекции мало что известно, поэтому нельзя однозначно ответить на вопрос о её озлокачествлении. Папилломатоз гортани может распространяться на трахею, бронхи и ткань лёгкого. Вызывает это заболевание преимущественно 6 и 1 тип, ему чаще подвержены малыши и взрослые люди. В результате поражения гортани, первыми симптомами является дисфония и афония, осиплость голоса, затруднение дыхания.
• Фокальная эпителиальная гиперплазия: 13-32
• Рак: 2, 6, 11, 16, 18, 30.
Клинические проявления могут быть кожными и экстракутанными (на слизистых, в околоногтевой области, на шейке матки и т.д).
Диагностика вируса папилломы человека
• Объективный осмотр
• Гистологическое исследование, которое помогает увидеть атипию клеток, наличие койлоцитов, помогает дифференцировать ВПЧ с высоким и низким онкогенным риском (при низком онкогенном риске обнаруживают диплоидную или полидиплоидную ДНК, а при высоком – анеуплоидную ДНК), также позволяет не пропустить озлокачествления.
• Метод ПЦР является высокоспецифичным и высокочувствительным методом, этот метод помогает прогнозировать течение болезни.
Лечение ВПЧ
Несмотря на множеством методов лечения, считается, что ВПЧ нельзя ликвидировать полностью, поэтому всё лечение сводится к устранению клинических и субклинических проявлений. Подход в лечении должен быть строго индивидуален. Для успешного лечения необходимо соблюдение нескольких принципов:
• Периодическое обследование для своевременного выявления и лечения аногенитальных бородавок, т.к основной путь передачи инфекции – половой (но может быть и бытовой – встречается крайне редко).
• При обнаружении очагов ВПЧ необходимо постоянно за ними следить для предотвращения озлокачествления и развития метастазов.
• Следует рекомендовать пациентам использовать презервативы или избегать случайных половых связей.
Принцип распространения ВПЧ
Клетки с поврежденным ДНК может накапливаться без репарации (от лат. reparatio — восстановление), а в отсутствие клеток pRB с повреждением ДНК могут подвергаться кроме того еще и клеточному делению. Все эти процессы способствуют разрастанию объема пораженных клеток со злокачественным фенотипом. Процесс этот медленный и может занять несколько лет. Поэтому то, что первоначально казалось нормой, может перейти в серьезной заболевание.
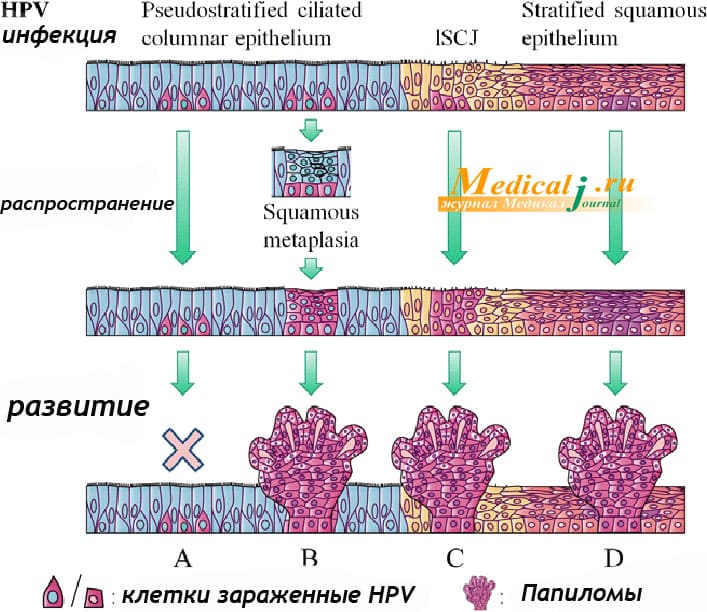
Основные методы лечения:
1. Деструктивные методы: хирургическое иссечение, кюретаж, электрохирургия, криодеструкция, лазерная хирургия.
- Хирургическое лечение производится при подозрении на малигнизацию. Его используют не так часто, так как при удалении бородавки может открыться сильное кровотечение. Во время этой манипуляции иссеченную бородавку отправляют на биопсию, а рану ушивают.
- Кюретаж – удаление бородавки с помощью кюретки, т.е путём выскабливания. После этого производят электрокоагуляцию, а на рану укладывают сухую повязку.
- Электрохирургия применяется при отделении мелких бородавок. Но даже в этом случае возможны рецидивы. Этот метод также можно применять и при крупных бородавках, но перед началом их надо отмачивать или вводить в толщу бородавки электрод, таким образом разобщение между клетками становится не таким прочным.
- Криодеструкция производится жидким азотом.
- Лазерная хирургия на данный момент занимает ведущее положение в оперативном лечении, то есть помимо деструкции параллельно осуществляется гемостаз. Помимо того, что лазер испаряет бородавку, он оказывает и прямое токсическое действие на ВПЧ, поэтому этот метод лечения стоит на первом месте по выбору лечения цервикальных внутриэпителиальных неоплазий, также является доминирующим при лечении остроконечных кондилом у беременных женщин (даже на последних стадиях развития).
2. Химические препараты с прижигающим эффектом: салициловая кислота, трихлоруксусная кислота, солкодерм. Основным преимуществом этого метода является относительная безопасность.
- Салициловая кислота оказывает выраженное кератолитическое действие, но для лучшего проникновения салициловой кислоты в глубь бородавки, их следует размочить в тёплой воде, и по окончанию процедуры удалить эти патологические образования с помощью пензы, а после заклеить пластырем.
- Трихлоруксусная кислота рабочей концентрации 50-90% обеспечивает химическую деструкцию ткани, но после её использования на месте образуются болезненность или язвы.
- Контаридин не оказывает прямого противовирусного действия, но ингибирует митохондрии заражённых эпителиальных клеток, это приводит к их гибели, акантоз и формирование пузыря. Аппликацию оставляют на 24 часа, и дожидаются формирования пузыря на протяжении 2 дней. После этого, заживление происходит не позднее 1 недели, при том не оставляя рубца.
- Солкодерм, в отличии от других препаратов, оказывает только строго ограниченное действие, без повреждении окружающих тканей. Данный метод один из ведущих химических.
3. Цитостатическеи препараты: подофилин, подофилотоксин, 5-фторурацил, клеомицин.
- Подофиллин – цитостатический препарат, является субстанцией из растения и используется для лечения аногенитальных бородавок в виде 10-25% спиртового раствора. Гибель клеток происходит путём ингибирования синтеза ДНК опосредованным путём.
- 5-фторурацил токсичен для вирусной ДНК. Этот препарат применяют при устойчивости аногенитальных, плоских и вульгарных бородавок к другим методам лечения.
- Блеомицин – серосодержащий гликопептидный цитостатик, с противоопухолевой, антибактериальной и противовирусной активностью! Этот препарат вводят непосредственно в ткань бородавки, там он связывается с вирусной ДНК и блокирует её синтез. Инъекция болезненна, поэтому перед процедурой необходимо обезболить место кремом ЭМЛА, а препарат развести с анестетиком. Процедуру проводят каждые 2-3 недели.
4. Иммунотерапия: интерферон, имиквилод, изопринозин. Этот метод лечения применяется только в сочетании с другими методами, так как не оказывает никакого специфического действия, а активирует только составляющие иммунной системы.
5. Комбинированные методы лечения включают сочетание вышеперечисленных методов.
Врач терапевт Шабанова И.Е.
Источник
Подошвенная бородавка или шипица — это одно из проявлений папилломавирусной инфекции, которое выглядит как разрастание ороговевшей ткани на части стопы. Шипицу нельзя с уверенностью назвать простой бородавкой, эти два образования имеют различное строение.

Характеристика наростов на ступне
Дерматологи утверждают, что шипица просто разновидность бородавок. Она выделяется в отдельную нозологию, имеет определенные гистологические особенности строения, но клиническая картина и методы лечения общие.
Бородавка
Несколько видов доброкачественных новообразований объединены в одну нозологию и называются бородавками. Все они вызываются вирусом папилломы человека и имеют форму узелка или сосочка.
Хоть ВПЧ и присутствует в организме человека постоянно, предрасполагающими факторами к формированию наростов можно назвать стрессы, снижение иммунной активности, повышенная потливость. Разница между бородавкой и шипицей не велика.
Шипица
Представлена твердым, четко очерченным узелком с локализацией на подошвенной части стопы. Чаще носит единичный характер, но при прогрессировании состояния наблюдаются «дочерние» наросты, которые сливаются в мозаичные бляшки.
Поверхность шипицы обычно гладкая, в некоторых случаях может изъявляться. С течением процесса она покрывается слоями ороговевшего эпидермиса, становится шероховатой, питающие ее мелкие сосуды тромбируются и появляются черные точки (свернувшаяся кровь). Удалять нарост можно только в медицинском учреждении опытным специалистом, а не в маникюрных салонах или домашних условиях. Дело в стержне, который разветвляется и проникает глубоко в слои эпидермиса и саму дерму, соединяясь с питательными сосудами, нервными окончаниями.
При разрастании образования возникает боль. Это связано с тем, что ороговевшая папиллома пускает корни настолько глубоко, что затрагивает рецепторные нервные окончания.
Механизм появления бородавки или шипицы
Вирус папилломы человека широко распространен и имеет множество типов. Подошвенную бородавку вызывают 1, 2, 4, 27 и 57 штаммы. Патогенный элемент может находиться в организме человека длительное время, не проявляя себя. Провоцировать развитие заболевания может:
- снижение иммунного ответа;
- обострение других хронических заболеваний;
- любые вирусные или бактериальные инфекции;
- трещинки, ранки и другие нарушения целостности кожного покрова;
- несоблюдение правил гигиены;
- плотная, тесная, «недышащая» обувь;
- нарушение работы нервной системы, в том числе регулярные стрессы, невроз;
- перепады температуры, перемерзание.
Вирус папилломы человека передается при прямом контакте через поврежденные кожные покровы (трещинки, порезы от бритья, маленькие ссадины). Возбудитель крайне устойчив к условиям окружающей среды, его можно «встретить» в земле, на загрязненных поверхностях, в общественных санузлах, раздевалках и душевых.
Соблюдение правил личной гигиены являются прекрасной профилактикой этого заболевания.
Инкубационный период ВПЧ длится обычно от полутора до пяти месяцев, во время которого никаких внешних проявлений не наблюдается. Бородавка, шипица чаще встречается в детском и подростковом возрасте. Это объясняется тем, что со временем в человека вырабатывается иммунитет к определенному типу вируса папилломы человека.

Отличия и схожие черты
Очень важно для дальнейшего лечения отличить подошвенную бородавку от участка гиперкератоза и мозоли. Для этого проводится дерматоскопия и предварительное соскабливание верхнего слоя новообразования.
Разница между бородавкой и мозолью
| Признаки | Шипица | Мозоль |
| После принятия горячей ванны | Поверхность шершавая. | Поверхность гладкая. |
| Рост | Постоянный, интенсивный. | Очень медленный. |
| Болезненность | Слабо выраженная. | Очень выраженная. |
| Поверхность | Бугристая, напоминает цветную капусту. | Гладкая. |
| Рисунок дермы | Линии «обходят» нарост. | Сохраняется кожный рисунок. |
Уметь отличать бородавку от мозоли важно, при обнаружении вируса папилломы человека требуется пройти специальное лечение.
Иногда этих признаков недостаточно для постановки точного диагноза и для подтверждения ВПЧ требуется ПЦР-диагностика. С ее помощью определяется тип вируса и подбирается медикаментозная терапия. Для верификации глубины инвазии (прорастания) дерматолог назначает дополнительное УЗИ образования. После хирургического удаления иссеченные ткани проходят проверку у патогистологов для исключения онкологического заболевания. В 15% случаев образования проходят самостоятельно, в остальных же 85% требуется медицинское вмешательство.
Что опасней: бородавка или шипица
Нуждаетесь в совете опытного врача?
Получите консультацию врача в онлайн-режиме. Задайте свой вопрос прямо сейчас.
Задать бесплатный вопрос
Тяжело найти отличие шипицы от бородавки. Это образование — не просто косметический дефект, вызывающий определенный дискомфорт. Опасность кроется в самой причине, а именно в вирусе папилломы человека. Многие его типы относятся к факторам риска развития онкологических заболеваний, рака шейки матки или головки полового члена.
Это не значит, что все пациенты с шипицами должны стоять на учете у онколога. Есть подтипы ВПЧ с разной степенью онкогенности и от самого момента инфицированности до перерождения клеток в злокачественные проходит несколько десятков лет. Но в этом случае пациент предупрежден и его онконастороженность на порядок выше.
Факторами риска в этом случае являются наличие вредных привычек, несбалансированное питание, стресс.

Принципы лечения
Шипица в сравнении с простыми вирусными бородавками требует больше внимания, способна прорастать в глубокие слои кожи. Эффективными методами лечения являются:
- Криодеструкция – разрушение образования с помощью жидкого азота. Преимущество этого метода в том, что он применим даже в педиатрической практике. Точечное воздействие низких температур мгновенно вызывает гибель патологической ткани.
- Лазерное удаление бородавки совершенно безболезненно. К достоинствам этого вида лечения относятся неинвазивность, бескровность, стерильность и качественный косметический результат. С помощью хирургического лазера можно удалить даже крупные образования за 1 процедуру.
- В основе радиоволнового метода удаления шипицы лежит проникновение волн в мягкие ткани, раздвигая их. После этой процедуры иссеченные ткани можно отправить на гистологическое исследование.
- Простым, но более травматичным методом считается хирургическое иссечение образования. Врач удаляет бородавку в пределах здоровых тканей, захватывая и корневую сеть. Это предупреждает рецидив заболевания.
В последнее время широко распространено медикаментозное лечение местными иммуномодулирующими и противовирусными препаратами. Лекарственные средства в виде крема позволяют провести весь курс терапии в домашних условиях самостоятельно. Для полного избавления от ВПЧ (не только от симптомов) врач назначает курс препаратов, которые направлены на уничтожение вируса и стимуляции собственного иммунитета организма.
Профилактика шипицы
Дерматологи советуют не пренебрегать правилами личной гигиены, ведь это поможет предупредить инфицирование вирусом папилломы и появления бородавки, шипицы. Для этого необходимо:
- соблюдать правила ухода за ногами (за пальцами, подошвами), особенно при обильном потоотделении;
- при необходимости обрабатывать кожу дезинфицирующими растворами;
- следить за тем, чтобы обувь была сухой и чистой;
- не носить чужую обувь и носки.
Пациентам, которые имеют деформацию костей и суставов стопы необходимо использовать специальные корректоры и ортопедические стельки. Это позволит уменьшить вероятность повреждения кожи. Даже после удаления уже имеющихся бородавок, шипиц важна профилактика для предупреждения рецидива.
Статья прошла проверку редакцией сайта
Источник

