Первая стадия угревой сыпи лечение

Такое дерматологическое поражение, как угревая сыпь, вызывает множество неприятных ощущений, так и зачастую становится причиной косметологических проблем. Ведь частое и обильное появление угрей, сопровождающееся их воспалением, покраснением кожных покровов и впоследствии оставляющим следы на коже в виде рубцов и углублений, уже может считаться угревой болезнью, которая различается как по степени тяжести протекания, так и по своим внешним проявлениям.
Вид лечебного воздействия при диагностированной угревой болезни напрямую зависит от запущенности патологического процесса, места локализации угрей и восприимчивости верхнего слоя эпидермиса к используемым лекарственным препаратам. Потому при диагностировании данного вида заболевания следует сразу определить, какова степень тяжести текущей патологии, чтобы составить правильную и максимально действенную схему лечения.
Степени тяжести угревой болезни
Первая
При выявлении первой степени тяжести течения угревой болезни диагностируются такие симптомы как:
- немногочисленные комедоны, представляющие собой черные точки различной локализации, а также
- папулы без гнойного содержимого, немного возвышающиеся над поверхностью кожи и выделяющиеся покраснением области их расположения.
Перечисленные проявления угревой болезни немногочисленные, не вызывают неприятных ощущений на коже. Излечение первой стадии более простое, чем более запущенные степени заболевания. При диагностировании угревой болезни на самой первой стадии ее проявления врачом может назначаться проведение щадящего метода воздействия, которое включает в себя использование местных дезинфицирующих средств неагрессивного характера. Регулярная и тщательная личная гигиена позволяет предупредить усугубление болезни, снизит степень проявления характерной симптоматики.
Акне 1 степени

Первая стадия угревой болезни детально описана в этом видео:
Вторая
- На второй же стадии проявляется воспалительный процесс, совместно с папулами, комедонами отмечается обильное появление и распространение пустул, внутри которых имеется содержимое гнойного характера.
- Поскольку происходит быстрое распространение воспалительного процесса, образования на коже начинают болеть, прикосновения к ним вызывают увеличение интенсивности болезненности.
Диагностирование второй степени угревой болезни осуществляется на основании внешнего осмотра пораженных кожных покровов и субъективных ощущениях больного. Также может проводиться исследование в лабораторных условиях частички кожи из места поражения, содержимое пустул.
Лечение основывается на постоянном поддержании чистоты кожных покровов, использовании глубоко очищающих препаратов, устраняющих излишние объемы кожного сала. Также врачом могут назначаться средства, обеспечивающие уменьшение активность работы сальных желез кожи, что снижает вероятность дальнейшего распространения патологического процесса ввиду уменьшения благоприятной почвы для размножения патогенной микрофлоры.
Папуло-пустулезная форма акне (2-я степень тяжести)

Лечение второй стадии угревой болезни показано в видео ниже:
Третья
Третья степень характеризуется усугублением имеющихся проявлений, к имеющимся папулам, пустулам и комедонам присоединяется углубленный воспалительный процесс, который захватывает значительные площади кожных покровов. Болезненность воспаленной кожи повышенная, пустулы увеличены в размерах и наполнены гнойным содержимым.
Также начинают появляться узелки на коже, прыщи и угри сливаются вместе, образуя воспаленные гнойные участки кожи, которые уже сложно поддаются излечению.
Методика воздействия на третьей стадии патологического процесса должна составляться только врачом-дерматологом, который перед проведением лечения назначает ряд диагностических процедур.
Акне 3 степени

Четвертая
Четвертая стадия угревой сыпи характеризуется значительной площадью поражения, которая охватывает все новообразования.
- Папулы становятся более многочисленными, их размеры увеличиваются, при нажатии на них появляется резко выраженная болезненность.
- Пустулы заполнены гноем, сливаясь друг с другом, они занимают большую часть пространства кожи.
- Поверхность эпидермиса воспалена, гиперемирована.
- Кожа может шелушиться в местах поражения, на ней отмечаются многочисленные глубокие фурункулы.
- Комедоны также увеличены в размерах, устья пор, заполненные кожным салом, воспалены и увеличены в диаметре.
Значительные площади поражения, большое количество гнойных фурункулов и прыщей, повышенная болезненность кожи — все эти характерные черты отличают четвертую степень тяжести угревой болезни. Для постановки диагноза врачом-дерматологом проводится внешний осмотр, на сновании которого можно поставить предварительный диагноз. Однако для его уточнения берутся соскобы с поверхности пораженной кожи, а также содержимое пустул.
Гнойный процесс, который захватывает все большие площади — отличительная особенность проявления четвертой степени угревой болезни. Может отмечаться также повышение температуры тела, увеличение размеров лимфатических узлов в зоне поражения, распространение воспаления на все большую площадь. Кожа даже после полного высыхания новообразований на ней имеет неровный вид, воспаление длительное время не проходит, на поверхности кожи остаются глубокие следы от фурункулов и прыщей.
Методика лечения четвертой степени угревой болезни обязательно включает в себя следующие мероприятия:
- тщательная гигиена пораженных участков кожи;
- дезинфекция мест воспаления;
- применение антибактериальных препаратов местного использования.
В некоторых случаях — при особо глубоких фурункулах, при длительно незаживающих изъязвлениях эпидермиса врачом может назначаться хирургическое вмешательство для удаления гнойного содержимого из воспаленных пустул, устранение прыщей. При этом осуществляется очищение полостей с применением дезинфицирующих и антибактериальных препаратов длительного действия.
Угревая болезнь 4 степени

Особенности проявления тяжелой формы
Наиболее тяжелой стадией угревой болезни считается четвертая, при которой происходит увеличение площади поражения эпидермиса с постоянным увеличением степени воспалительного процесса. При отсутствии необходимого лечебного воздействия отмечается быстрое усугубление патологии кожи, фурункулы и прыщи сливаются между собой, превращаясь в значительные по площади и глубине поражения с гнойным содержимым. Воспалительный процесс захватывает все большие площади, вызывая значительное ухудшение общего состояния больного.
При тяжелой форме данного заболевания отмечается появление на коже следующих разновидностей угрей, которые имеют свои особенности и характерную симптоматику:
- Коглобатные угри, которые проявляются в виде тяжелого поражения кожи и сопровождаются слиянием узелковых новообразований в эпидермисе и узловатокистозных новообразований. Такая разновидность угрей быстро распространяется по коже, вызывая все большее воспаление тканей.
- Индуративные угри, которые имеют твердую консистенцию, после себя они всегда оставляют явно выраженные угри. Характеризуясь сильным воспалением кожи, такие угри опасны глубоким проникновением в верхний слой эпидермиса, быстрым распространением по коже и слиянием их с другими внешними поражениями.
- Флегмозные угри представляют собой значительные по площади полости в верхнем слое эпидермиса, которые заполнены гноем. Постепенно увеличиваясь в размерах, такие угри сливаются друг с другом, при наличии воспаления они представляют реальную угрозу здоровья и внешнему виду кожи.
Перечисленные разновидности поражений кожи являются наиболее характерными проявлениями тяжелой стадии угревой болезни. Лечение ее сопровождается трудностями ввиду значительной площади воспаления, многочисленности поражений. Только комплексный подход к лечению позволяет устранить наиболее явные проявления угревой болезни, применение антибактериальных и дезинфицирующих средств позволяет снизить вероятность и риск развития вторичной инфекции.
Лечение третьей стадии угревой болезни детально описано в этом видео:
Загрузка…
Источник
Disclaimer: ÿ íå èìåþ ìåäèöèíñêîãî îáðàçîâàíèÿ, à òîëüêî äåëþñü îïûòîì ñâîåãî ëå÷åíèÿ. Ñòàòüÿ èñêëþ÷èòåëüíî îçíàêîìèòåëüíàÿ. Ïðåïàðàòû, îïèñàííûå íèæå ìîæíî ïðèìåíÿòü òîëüêî ïîñëå êîíñóëüòàöèè ñ âðà÷îì è ïî åãî íàçíà÷åíèþ. Äà è âîîáùå, ëó÷øåå, ÷òî âû ìîæåòå ñäåëàòü ïîñëå ïðî÷òåíèÿ äàííîé ñòàòüè ïîéòè ê äåðìàòîëîãó, íî óæå íåìíîãî áîëåå ïîäãîòîâëåííûìè 🙂
Âñòóïëåíèå (ìîæíî íå ÷èòàòü)
Ìíå 29 ëåò, àêíå ñòðàäàþ ëåò ñ 18. Ñíà÷àëà ýòî áûëè íåáîëüøèå âîñïàëåíèÿ, êîòîðûå ñî âðåìåíåì ïåðåðîñëè â ñòàáèëüíûå î÷àãè. Äâà ãîäà íàçàä, ïîñìîòðåâ íà ñåáÿ â çåðêàëî áåç ìàêèÿæà, ÿ óæàñíóëàñü íà ëáó, ùåêàõ, ïîäáîðîäêå ñòîéêèå ïðûùè âïåðåìåæêó ñ ïÿòíàìè ïîñòàêíå, à âåäü óæå è ïåðâûå ìîðùèíû ïîä ãëàçàìè! Ýòî áûëî ïðåäïîñûëêîé ê îáðàùåíèþ ê äåðìàòîëîãó â ÷àñòíóþ êëèíèêó. Äî ýòîãî, êñòàòè, áûë îäèí ïîõîä ê äåðìàòîëîãó è îäèí ê êîñìåòîëîãó íà ÷èñòêó (íå äåëàéòå ýòîãî äî ïîëíîãî âûçäîðîâëåíèÿ), ïåðâûé ÿ ñâåëà íà íåò íåâûïîëíåíèåì ðåêîìåíäàöèé âðà÷à â òå÷åíèå òðåáóåìîãî âðåìåíè (íóæíî áûëî 3 ìåñÿöà ëå÷åíèÿ, ÿ ïðîâåëà 1 è çàáèëà íå óâèäåâ âîëøåáíîãî ðåçóëüòàòà), êîñìåòîëîã æå ñäåëàëà òîëüêî õóæå, âûäàâèâ âîñïàëåííûå ïðûùè, òåïåðü íà òîì ìåñòå ó ìåíÿ ðóáöû.
Òàê âîò, çà äâà ïîñëåäíèõ ãîäà óñèëåííîãî ëå÷åíèÿ ó äâóõ ðàçíûõ äåðìàòîëîãîâ è ñàìîñòîÿòåëüíîãî èçó÷åíèÿ ïðîáëåìû ÿ óñïåëà íàêîïèòü íåêîòîðûé îïûò, êîòîðûì õî÷ó ñ âàìè ïîäåëèòüñÿ, ïîòîìó ÷òî ïðîáëåìà íàñòîëüêî ðàñïðîñòðàíåíà, ÷òî ÷àñòî åå íåäîîöåíèâàþò, ñ÷èòàÿ íîðìîé èëè îáû÷íûì ÿâëåíèåì.
Î÷åíü ìíîãî ïîäðîñòêîâ ñòðàäàåò îò ïðûùåé, à ðîäèòåëè íå âûäåëÿþò äîñòàòî÷íî ìàòåðèàëüíûõ ñðåäñòâ è âíèìàíèÿ äëÿ ëå÷åíèÿ ðåáåíêà, ñ÷èòàÿ, ÷òî äîñòàòî÷íî ÷àùå óìûâàòüñÿ ñ ìûëîì è âñå ñàìî ïðîéäåò. Èç-çà òàêîãî îòíîøåíèÿ áîëåçíü ìîæåò ïåðåéòè â áîëåå òÿæåëûå ñòàäèè. Îòñþäà ìîæåò ïîÿâëÿòüñÿ ïîíèæåííàÿ ñàìîîöåíêà, çàìêíóòîñòü, äåïðåññèè. Ñêîëüêî ñë¸ç ïðîëèòî ó çåðêàëà íàä íîâûìè ïðûùàìè, íàä ïÿòíàìè è ðóáöàìè, êîòîðûå ïîñëå íèõ îñòàþòñÿ!
Ïðè ýòîì òàê ìíîãî ìèôîâ, çàáëóæäåíèé, íåýôôåêòèâíûõ ñðåäñòâ è ìåòîäîâ ëå÷åíèÿ, à òàêæå âñåâîçìîæíûõ ìèôè÷åñêèõ âíóòðåííèõ ïðè÷èí, ÷òî ÿ ïðîñòî íå ìîãó ñìîòðåòü íà î÷åðåäíóþ ñòàòüþ â êàêîì-íèáóäü æóðíàëå, â êîòîðîì ïèøóò ëàéôõàê íàíåñèòå íåìíîãî çóáíîé ïàñòû íà ïðûù, îíà ñíèìåò âîñïàëåíèå è óéì¸ò çóä, ó ìåíÿ íà÷èíàåò ïðîñòî ïîäãîðàòü.
Ïðè÷èíû àêíå
Ãðóñòíûé ôàêò, ÷òî ïðûùè, â îñíîâíîì, çàáîëåâàíèå íàñëåäñòâåííîå. Òî åñòü åñëè ó âàñ ãåíåòè÷åñêè çàëîæåíà ãèïåð÷óâñòâèòåëüíîñòü ñàëüíûõ æåë¸ç ê àíäðîãåíàì (â ÷àñòíîñòè, ê òåñòîñòåðîíó), òî, äàæå åñëè óðîâåíü ãîðìîíîâ â íîðìå, ñîáëþäåíû âñå ïðàâèëà óõîäà çà êîæåé è âû âåäåòå ÇÎÆ, âñå ðàâíî ïðûùè áóäóò ïîÿâëÿòüñÿ. Êîãäà ÿ ýòî óçíàëà, ÿ áûëà â øîêå, ÷åñòíî! À êàê æå ïðîáëåìû ñ ÆÊÒ, æèòîâèäêîé, ïå÷åíüþ, ïðåñëîâóòûé äåìîäåêñ? Îêàçûâàåòñÿ, ÷òî íåò, åñëè âàñ íå áåñïîêîÿò íèêàêèå îðãàíû, íåò ïðîáëåì ñ ãèíåêîëîãèåé, òî ïðè÷èíà òîëüêî îäíà ãèïåð÷óâñòâèòåëüíîñòü ñàëüíûõ æåë¸ç ê òåñòîñòåðîíó. Íî åñòü åùå è
Ôàêòîðû, ïðîâîöèðóþùèå âûñûïàíèÿ
– íåïðàâèëüíûé óõîä çà êîæåé (ñëèøêîì ÷àñòûå óìûâàíèÿ ñ àãðåññèâíûìè ñðåäñòâàìè èëè, íàîáîðîò, ïðåíåáðåæåíèå î÷èùåíèåì, íå ñìûâàòü ìàêèÿæ);
– ìîæåò óñóãóáëÿòü óæå èìåþùèåñÿ âîñïàëåíèÿ èçáûòî÷íîå ïîòðåáëåíèå ìîëî÷íûõ ïðîäóêòîâ è áûñòðûõ óãëåâîäîâ (ìó÷íîå, ñàõàð, äåñåðòû);
– íåñîáëþäåíèå ïðàâèë ãèãèåíû (ãðÿçíîå ïîñòåëüíîå áåëü¸, ïîëîòåíöà äëÿ ëèöà, òðîãàòü ëèöî ðóêàìè è ò.ä.).
Çà ïåðèîä ëå÷åíèÿ ÿ ïîñåùàëà äâóõ äåðìàòîëîãîâ, ïåðâûé ïîñòàâèë ìíå äèàãíîç äåìîäåêîç è íàçíà÷èë öåëóþ ñåðèþ êîñìåòè÷åñêèõ ñðåäñòâ ïîä íàçâàíèåì ÑòîïÄåìîäåêñ, êîòîðàÿ îêàçàëàñü ïîëíåéøåé áåññìûñëèöåé è ðåçóëüòàòà íå äàëà. Óæ êàê ìåíÿ ïóãàëè ýòèì êëåùèêîì, ðàññêàçûâàëè î åãî öèêëå æèçíè è î òîì, êàê îí ðîåò õîäû ó ìåíÿ â ëèöå. Æóòü ïîëíåéøàÿ. Âòîðîé äåðìàòîëîã, ìàõðîâûé ñîâåòñêèé äîêòîð, ëèøü ÷óòü óëûáíóëñÿ, äåðæà â ðóêàõ çàêëþ÷åíèÿ ïðåäûäóùåãî î ñòðàøíîì êëåùå è îòëîæèë èõ â ñòîðîíó, òàêòè÷íî ïðîìîë÷àâ. Ýòî îí ìíå ðàññêàçàë îá èñòèííîé ïðè÷èíå àêíå, êîòîðóþ ÿ îïèñàëà âûøå. À äàëüøå ÿ óæå ñàìà ïðî÷èòàëà, ÷òî äàííûå êëåùè ÿâëÿþòñÿ íîðìàëüíûìè îáèòàòåëÿìè êîæè ÷åëîâåêà. Ïîíÿòíî, ÷òî ïðè àêíå è ïðè èçáûòî÷íîé àêòèâíîñòè ñàëüíûõ æåë¸ç óñëîâèÿ äëÿ íèõ ñîçäàþòñÿ áîëåå áëàãîïðèÿòíûå è êëåùèêîâ ñòàíîâèòñÿ áîëüøå, íî ñàìè îíè î÷åíü ðåäêî ñòàíîâÿòñÿ ïðè÷èíîé àêíå.
Íåëüçÿ íå óïîìÿíóòü ìèô î òîì, ÷òî ïðûùè âûçâàíû íåäîñòàòêîì ïîëîâîé àêòèâíîñòè è ïðîéäóò, êàê òîëüêî âû íà÷íåòå æèòü ïîëîâîé æèçíüþ íà ðåãóëÿðíîé îñíîâå. Ýòî íå òàê.
Èòàê, ïðè÷èíà àêíå çàêëþ÷àåòñÿ â âîçäåéñòâèè àíäðîãåííûõ ãîðìîíîâ íà ñàëüíûå æåëåçû, à
Êàê îáðàçóþòñÿ óãðè?
Àíäðîãåíû íå òîëüêî àêòèâèðóþò ñåêðåöèþ ñàëüíûõ æåëåç, íî è âëèÿþò íà ñîñòàâ êîæíîãî ñàëà òàê, ÷òî îíî ñòàíîâèòñÿ áîëåå ãóñòûì. Ýòè ïðîöåññû âåäóò ê ïîâûøåííîé ñàëüíîñòè êîæè (ñåáîðåå). Ïðè ýòîì ñàëüíûå æåëåçû ðàçðàñòàþòñÿ è ðàçâèâàåòñÿ ðåàêòèâíîå îðîãîâåíèå èõ óñòüåâ è ïðîòîêîâ, ÷òî çàòðóäíÿåò âûäåëåíèå ñàëüíîãî ñåêðåòà.  èòîãå ïðîèñõîäèò çàêóïîðêà êîìåäîíîâ è ôîðìèðóþòñÿ ÷åðíûå óãðè. Çàñòîÿâøååñÿ êîæíîå ñàëî â áëîêèðîâàííûõ ñàëüíûõ æåëåçàõ ðàçëàãàåòñÿ, ÿâëÿÿñü îòëè÷íîé ïèòàòåëüíîé ñðåäîé äëÿ àíàýðîáíûõ (èì íå íóæåí êèñëîðîä äëÿ æèçíè) ïðîïèîíèáàêòåðèé (Propionibacterium acnes), êîòîðûå èãðàþò êëþ÷åâóþ ðîëü â çàïóñêå èììóííî-âîñïàëèòåëüíûõ ìåõàíèçìîâ, îáóñëîâëèâàþùèõ âñþ êëèíè÷åñêóþ êàðòèíó óãðåâîé ñûïè. Êðîìå òîãî, êîâàðíûå ïðîïèîíèáàêòåðèè ñïîñîáíû äîïîëíèòåëüíî àêòèâèðîâàòü îáðàçîâàíèå êîæíîãî ñàëà.
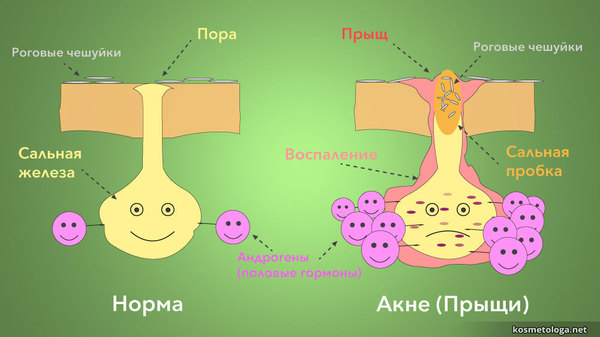
Âñå îñòàëüíûå ïðè÷èíû íåïðàâèëüíîå ïèòàíèå, ñòðåññû, ïðèåì ëåêàðñòâåííûõ ïðåïàðàòîâ è ìíîãèå äðóãèå ôàêòîðû ñàìè ïî ñåáå íå ÿâëÿþòñÿ ïðè÷èíîé ïðûùåé, îäíàêî ìîãóò óñóãóáëÿòü òå÷åíèå óãðåâîé áîëåçíè. Ïîýòîìó ïðåæäå âñåãî íóæíî âîçäåéñòâîâàòü íà ïðîöåññû îáðàçîâàíèÿ ïðûùåé, è ïî âîçìîæíîñòè ñâåñòè ê ìèíèìóìó âñå ïðîâîöèðóþùèå ôàêòîðû.
Óõîä çà ïðîáëåìíîé êîæåé è ëå÷åíèå àêíå
Ïðåäóïðåæäàþ ñðàçó, ÷òî ëå÷åíèå è íîðìàëèçàöèÿ çàíèìàåò äîâîëüíî äëèòåëüíîå âðåìÿ. Ñåé÷àñ (äåêàáðü) õîðîøåå âðåìÿ äëÿ íà÷àëà ëå÷åíèÿ àêíå è ïðîôèëàêòèêè íîâûõ âûñûïàíèé, òàê êàê íåò àêòèâíîãî ñîëíöà.
Áàçîâûé óõîä çà êîæåé ýòî î÷èùåíèå – òîíèçèðîâàíèå – óâëàæíåíèå.
Âàæíî âûáðàòü ìÿãêîå ñðåäñòâî äëÿ óìûâàíèÿ. ×àñòî îáëàäàòåëè æèðíîé êîæè ñòðåìÿñü óáðàòü èçëèøíþþ æèðíîñòü èñïîëüçóþò ñëèøêîì àãðåññèâíûå ñðåäñòâà è äàæå ìûëî. Òàêèå ñðåäñòâà íàðóøàþò ýïèäåðìàëüíûé áàðüåð, ñîñòîÿùèé èç ëèïèäîâ (æèðîâ) è çàùèùàþùèé íàøó êîæó îò ïîòåðè âëàãè è ïðîíèêíîâåíèÿ âðåäíûõ âåùåñòâ (è ïîëåçíûõ òîæå :)).
Óìûâàòüñÿ íóæíî íå ãîðÿ÷åé è íå õîëîäíîé âîäîé, òàê êàê ãîðÿ÷àÿ íåãàòèâíî âëèÿåò íà çàùèòíûé áàðüåð êîæè, à õîëîäíàÿ âûçûâàåò íåíóæíûé ñòðåññ è ïëîõî î÷èùàåò.
Èçáåãàéòå ìåõàíè÷åñêîãî âîçäåéñòâèÿ íà êîæó: ñêðàáû, âûäàâëèâàíèå ïðûùåé.
Íå çëîóïîòðåáëÿéòå àíòèáàêòåðèàëüíûìè ñðåäñòâàìè (íàïðèìåð, õëîðãåêñèäèí).
Îòêàæèòåñü îò òîíàëüíîãî êðåìà, âìåñòî íåãî õîðîøàÿ êà÷åñòâåííàÿ ìèíåðàëüíàÿ ïóäðà. Åñëè æå áåç òîíàëüíîãî êðåìà íèêàê, òî âûáåðèòå êðåì íà âîäíîé îñíîâå, ò.í. “oil free”.
 îáùåì è öåëîì ñëåäóåò èçáåãàòü íåíóæíûõ ìàíèïóëÿöèé ñ êîæåé è áîëüøîãî êîëè÷åñòâà ñðåäñòâ ïî óõîäó çà íåé. Òàê âû èçáåæèòå îáîñòðåíèÿ óãðåâîé áîëåçíè è ëèøíèõ òðàò.
Âñ¸, ÷òî âàì íóæíî ýòî õîðîøàÿ óìûâàëêà, òîíèê ïî òèïó êîæè, ëå÷åáíîå ñðåäñòâî íà íî÷ü è óâëàæíÿþùèé êðåì äí¸ì.
Âîò ìû è ïîäîøëè ê ãëàâíîìó.
Ëå÷åáíûå ñðåäñòâà äëÿ áîðüáû ñ àêíå.
Äëÿ íà÷àëà, íóæíî îïðåäåëèòüñÿ ñî ñòåïåíüþ âûðàæåííîñòè óãðåâîé áîëåçíè.
Äëÿ ýòîãî íåîáõîäèìî ïîñ÷èòàòü êîëè÷åñòâî ïðûùåé.
˸ãêàÿ ñòåïåíü óãðåâîé áîëåçíè:
Íà êîæå íå áîëåå 10 âîñïàëèòåëüíûõ óçåëêîâ (ïðûùåé) âåëè÷èíîé äî 5 ìì
Ñðåäíÿÿ ñòåïåíü óãðåâîé áîëåçíè:
Íà êîæå îò 10 äî 25 âîñïàëèòåëüíûõ óçåëêîâ (ïðûùåé) è íåñêîëüêî ãíîéíè÷êîâ, ñîäåðæàùèõ áåëîâàòî-æåëòóþ ãíîéíóþ æèäêîñòü.
Òÿæ¸ëàÿ è î÷åíü òÿæåëàÿ ñòåïåíü óãðåâîé áîëåçíè:
Íà êîæå áîëåå 25 âîñïàëèòåëüíûõ óçåëêîâ (ïðûùåé) íåñêîëüêî êðóïíûõ ïëîòíûõ áîëåçíåííûõ óçëîâ ñèíþøíî-ðîçîâîãî öâåòà âåëè÷èíîé áîëåå 5 ìì.
Íî åñëè ó âàñ òÿæåëàÿ ôîðìà óãðåâîé áîëåçíè, âàì ëó÷øå ñðàçó îáðàòèòñÿ ê âðà÷ó, ïîòîìó ÷òî íàðóæíûõ ñðåäñòâ äëÿ ëå÷åíèÿ ýòîé ôîðìû áóäåò íåäîñòàòî÷íî.
Ìû ïîãîâîðèì î ë¸ãêîé ñòåïåíè.
Ñàìûå ýôôåêòèâíûå ñðåäñòâà ýòî áåíçîèë ïåðîêñèä íàðóæíî (Áàçèðîí), àçåëàèíîâàÿ êèñëîòà íàðóæíî (Ñêèíîðåí), àíòèáèîòèêè íàðóæíî è â âèäå òàáëåòîê è ðåòèíîèäû íàðóæíî (Äèôôåðèí, Äåðèâà Ñ) è â âèäå òàáëåòîê (íàïðèìåð, Ðîàêêóòàí èëè Àêíåòóòàí ìîæíî ïðèíèìàòü òîëüêî ïîä íàáëþäåíèåì âðà÷à!). Èíîãäà âðà÷è íàçíà÷àþò äåâóøêàì îðàëüíûå êîíòðàöåïòèâû (ëè÷íî ÿ ýòîò ìåòîä íå ìîãó ïîðåêîìåíäîâàòü).
Ó ìåíÿ áûëî ÷òî-òî ñðåäíåå ìåæäó ë¸ãêîé è ñðåäíåé ñòåïåíüþ è ìíå íàçíà÷àëè ïî÷òè âñ¸ èç âûøåïåðå÷èñëåííîãî. Çà äâà ãîäà ÿ ïðèíèìàëà ìíîãî ÷åãî.
Íåýôôåêòèâíî:
* àóòîãåìîòåðàïèÿ (áåðåòñÿ êðîâü èç âåíû, âêàëûâàåòñÿ â ÿãîäè÷íóþ ìûøöó)
* ñðåäñòâà ÑòîïÄåìîäåêñ (âñÿ ëèíåéêà)
* áîëòóøêè
* ñåðíàÿ, èõòèîëîâàÿ è ñàëèöèëîâî-öèíêîâàÿ ìàçè
* ïåðîðàëüíûå êîíòðàöåïòèâû (ýòî áûëè äâà ìåñÿöà àäà è äåïðåññèè, òîøíîòû è ðâîòû, ãîëîâíûå áîëè, à ïðûùè íèêóäà íå äåëèñü). Íà÷èíàòü è çàêàí÷èâàòü ïðè¸ì ãîðìîíàëüíûõ ïðåïàðàòîâ ìîæíî òîëüêî ïîä ïðèñìîòðîì âðà÷à.
Ìíå íå íàçíà÷àëè, íî ÿ èñïîëüçîâàëà ýôèðíîå ìàñëî ÷àéíîãî äåðåâà ðàçíûõ ïðîèçâîäèòåëåé òî÷å÷íî íà âîñïàëåíèÿ. Íå ïîìîãàëî.
Ýôôåêòèâíî:
* àíòèáèîòèêè (ìåñòíî è âíóòðü)
* àçåëàèíîâàÿ êèñëîòà ìåñòíî
* ðåòèíîèäû ìåñòíî
* êðåì äëÿ ëèöà Bioderma Sebium AKN (ýòî êîñìåòè÷åñêîå ñðåäñòâî, íî íàçíà÷èë ìíå åãî äåðìàòîëîã, ïîýòîìó íàïèøó ñþäà)
Åùå íå èñïðîáîâàëà áåíçîèë ïåðîêñèä è Ðîàêêóòàí/Àêíåêóòàí. Áåíçîèë ïåðîêñèä ïëàíèðóþ ââåñòè â ñâîþ ñõåìó, à âîò ïðèìåíÿòü ïåðîðàëüíûå ðåòèíîèäû î÷åíü áîþñü ïîêà, òàê êàê î÷åíü ìíîãî ïîáî÷íûõ ýôôåêòîâ. Ñàìûå ñòðàøíûå äëÿ ìåíÿ ýòî ïîòåðÿ îñòðîòû çðåíèÿ è âîëîñ, íó è ïå÷åíü æàëêî.
Ñõåìà óõîäà çà êîæåé ñ ë¸ãêîé ñòåïåíüþ óãðåâîé áîëåçíè ìîæåò áûòü òàêàÿ (òàê áûëî ó ìåíÿ):
Óòðî
1. Óìûâàíèå ñ ìÿãêèì î÷èùàþùèì ñðåäñòâîì.
2. Òîíèçèðîâàíèå (òîíèê áåç ñïèðòà, ìîæíî ïðîòåðåòü ëèöî ìèíåðàëüíîé âîäîé èëè îòâàðîì òðàâ).
3. Óâëàæíÿþùèé ãåëü-êðåì íà âîäíîé îñíîâå èëè ñðåäñòâî ñ àçåëàèíîâîé êèñëîòîé(Ñêèíîðåí ãåëü èëè êðåì, Ðîçàìåò). Ìîæíî ÷åðåäîâàòü ÷åðåç äåíü.
Âå÷åð
1. Óìûòü ëèöî ñ ìÿãêèì î÷èùàþùèì ñðåäñòâîì.
2. Ïðîòåðåòü ëèöî òîíèêîì áåç ñïèðòà, ìèíåðàëêîé èëè íàñòîåì/îòâàðîì òðàâ âðîäå ðîìàøêè.
3. Íàíåñòè ñðåäñòâî ñ ðåòèíîèäàìè (Äèôôåðèí, Êëåíçèò, Äåðèâà âîäíûé ãåëü èëè Äåðèâà Ñ ñ àíòèáèîòèêîì êíèíäàìèöèíîì). Ó ìåíÿ Äåðèâà Ñ, íî Äèôôåðèí ëó÷øå.
Íà ïåðèîä ëå÷åíèÿ áîëüøå íè÷åãî íå èñïîëüçóåì, ÷òîáû íå ïåðåñóøèòü êîæó. Íèêàêèõ ãëèíÿíûõ ìàñîê, ëîêàëüíûõ ñðåäñòâ, ìàçåé è ïðî÷åãî. Íàïîìèíàþ, ÷òî òàêîé óõîä-ëå÷åíèå ïîäîéäåò òîëüêî ïðè ë¸ãêîé èëè ñðåäíå-ë¸ãêîé ñòåïåíè àêíå.
Îöåíêà ðåçóëüòàòîâ ïðîâîäèòñÿ ÷åðåç 3 ìåñÿöà. Åñëè ÷åðåç 3 ìåñÿöà íå áóäåò çàìåòíîãî óëó÷øåíèÿ íóæíî îáðàòèòñÿ ê âðà÷ó-äåðìàòîëîãó. Âðà÷ ñäåëàåò ðÿä àíàëèçîâ è ïðè íåîáõîäèìîñòè â äîïîëíåíèå ê äîìàøíåìó óõîäó íàçíà÷èò âàì êóðñ àíòèáèîòèêîâ, äëÿ äåâóøåê íàçíà÷èò îðàëüíûå êîíòðàöåïòèâû (ÎÊ íå ñîâåòóþ, åñëè ñ ãîðìîíàìè è ãèíåêîëîãèåé âñå â ïîðÿäêå).
Èñòî÷íèêè èíôîðìàöèè:
1, 2, ñîáñòâåííûé îïûò.
Ðåçóëüòàò ìîåãî ëå÷åíèÿ çà 9 ìåñÿöåâ:
ñëåâà ÿíâàðü 2016, ñïðàâà îêòÿáðü 2016
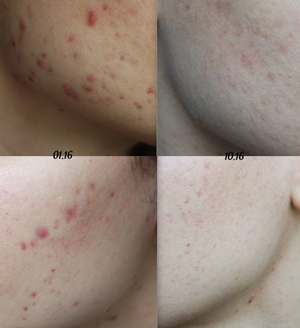
Ñåé÷àñ, ê ñîæàëåíèþ, ýòîò ðåçóëüòàò ïîòåðÿí, èç-çà îðàëüíûõ êîíòðàöåïòèâîâ, êîòîðûå ÿ èìåëà ãëóïîñòü ïðèíèìàòü 2 ìåñÿöà “äëÿ çàêðåïëåíèÿ ðåçóëüòàòà” è “óëó÷øåíèÿ ñîñòîÿíèÿ êîæè”. Íî ïîëó÷èëîñü íàîáîðîò, âûñûïàíèÿ âåðíóëèñü, ñåé÷àñ ïðîõîæó êóðñ ñíîâà.
×òî åùå õîòåëîñü ñêàçàòü íàñ÷åò óãðåâîé áîëåçíè, òàê ýòî îòìåòèòü å¸ ñåçîííîñòü. Êðóãîâîðîò ñîñòîÿíèÿ ìîåé êîæè òàêîé: îñåíüþ îáîñòðåíèå, çèìîé ñòàáèëüíî ïëîõî, âåñíîé óëó÷øåíèå, ëåòîì ïî÷òè ÷èñòàÿ êîæà. Êòî ìîæåò ïîäñêàçàòü, ñ ÷åì ýòî ñâÿçàíî? Ó ìåíÿ åñòü ìûñëè íà ýòîò ñ÷åò, íî âñ¸ êàêèå-òî äîãàäêè. Ìîæåò áûòü êòî-íèáóäü çíàåò íàâåðíÿêà ïðè÷èíó òàêîé çàâèñèìîñòè îò âðåìåíè ãîäà?
È åùå, ÷òî î÷åíü âàæíî ïîääåðæèâàòü ñîñòîÿíèå êîæè ïîñëå êóðñà ëå÷åíèÿ. Äëÿ ìåíÿ ýòî îòäåëüíàÿ òåìà: óõîä çà ïðîáëåìíîé êîæåé êîñìåòè÷åñêèìè ñðåäñòâàìè (òîæå ðåòèíîèäû, íî â äðóãîé, áîëåå ë¸ãêîé ôîðìå, ðàçëè÷íûå êèñëîòû, êðåìû, ñûâîðîòêè è ëîñüîíû).
Àïòå÷íûå ñðåäñòâà èìåþò ïîáî÷íûå ýôôåêòû â âèäå ñóõîñòè, ðàçäðàæåíèÿ, øåëóøåíèÿ, ïîêðàñíåíèÿ êîæè è äð. Ó íåêîòîðûõ ëþäåé ìîæåò áûòü àëëåðãèÿ, ïðîâåðÿéòå íà íåáîëüøîì ó÷àñòêå êîæè, ïðåæäå, ÷åì íàíåñòè íà ëèöî íîâûé ïðåïàðàò.
Ëó÷øåå, ÷òî âû ìîæåòå ñäåëàòü, åñëè ó âàñ åñòü àêíå îáðàòèòüñÿ ê äåðìàòîëîãó, íî íàäåþñü, ÷òî ñòàòüÿ îêàæåòñÿ ïîëåçíîé è õîòü êîìó-òî ïîìîæåò ðàçîáðàòüñÿ ñ ïðè÷èíàìè ñâîåãî çàáîëåâàíèÿ, äîáèòüñÿ óëó÷øåíèÿ ñîñòîÿíèÿ êîæè è óìåíüøèòü ïðîÿâëåíèÿ ïðûùåé.
Источник