Папилломы причины и лечение диагностика


Папиллома – доброкачественное опухолевидное образование кожи и слизистых вирусной этиологии. Имеет вид сосочка на узком основании (ножке), мягкой или плотной консистенции, от светлого до темно-коричневого цвета. Локализация папиллом на коже приводит к образованию косметического дефекта, в гортани – нарушению дыхания, голоса, на слизистой внутренних органов – изъязвлениям и кровотечениям. Возможны рецидивы заболевания, самое грозное осложнение – злокачественное перерождение. Удаление папиллом может проводится электрокоагуляцией, криодеструкцией, хирургическим иссечением, радиоволновым методом или лазерным воздействием.
Общие сведения
Папилломы – это заболевание, поражающее эпителиальные клетки и кожу. Причиной папиллом является вирус папилломы человека, который относится к семейству Papoviridae, группе Papillomavirus. Среди ВПЧ выделяют вирусы с высоким и низким онкогенным риском. Онкогенность папиллом объясняется способностью вируса интегрировать свою ДНК в геном клеток человека.
Механизм заражения вирусом папилломы человека
Попадая в организм человека, на начальном этапе ВПЧ поражает базальные клетки эпителия. Микротравмы, потертости, трещины и другие повреждения кожи способствуют проникновению вируса папилломы в организм. В течение длительного времени вирус может первично размножаться, не проявляясь клинически (хроническое носительство). Если вирус размножается в поверхностных слоях кожи, то со временем даже при хроническом носительстве вируса папилломы наблюдается гиперплазия клеток.
Поскольку вирус папилломы человека нестоек во внешней среде, то заражение происходит при прямых контактах. Беспорядочные сексуальные связи приводят к заражению; курение, беременность, эндометриоз, авитаминоз, иммунодефициты являются предрасполагающими факторами, чтобы при взаимодействии с вирусом произошло заражение. Риск заражения возрастает при частых контактах с обнаженной кожей человека, например при массаже.
Клинические проявления папиллом
Папиллома является новообразованием кожи или слизистых и внешне выглядит как сосочковое разрастание, которое выступает над окружающей тканью. Локализуются папилломы на коже, слизистых оболочках, в паховой области и на половых органах, в некоторых случаях папилломы обнаруживаются в почечных лоханках и на слизистой мочеточников.
Поскольку папиллома состоит из соединительной ткани, покрытой кожей и содержит в себе сосуды, то при ее травматизации возможны кровотечения. Новообразование разрастается вверх наружу в виде рассеянных сосочков в различных направлениях и внешне напоминает цветную капусту.
Цвет кожи может не изменяться, но в большинстве случаев папилломы имеют цвет от белого до грязно-коричневого. Излюбленная локализация – кожа кистей и рук. У пациентов с иммунодефицитами папилломатоз принимает распространенный характер. Первичные изменения на кожи начинают проявляться через 1-6 месяцев после заражения. Концентрация вируса в пораженных участках достигает максимума к 6-ому месяцу с момента заражения, именно этот период является наиболее заразным.
В зависимости от типа вируса, клинические проявления папиллом вариабельны. Так, вульгарные папилломы выглядят в виде твердой шишки диаметром от 1мм с грубой ороговевающей поверхностью. Вульгарные папилломы склонны к слиянию, а потому часто поражают значительные участки кожи. Локализуются простые (вульгарные) папилломы повсеместно, но чаще ими поражается кожа пальцев и тыльной стороны ладоней. У детей особенно младшего возраста папилломами поражаются колени, это связано с физиологическими особенностями, так как дети ползают без одежды. Обычно вульгарные папилломы расположены группками, однако возможно длительное существование единичного элемента в течение нескольких лет. Иммунодефицитные состояния и общие заболевания способствуют распространению процесса, в единичных случаях вульгарная папиллома малигнизируется.
 Возбудителями подошвенных папиллом являются ВПЧ 1,2,4. Через несколько месяцев после инфицирования на коже подошвы появляется небольшая блестящая шишечка, которая имеет все признаки обычной папилломы и окружена выступающим ободком. В некоторых случаях вокруг одной папилломы появляются дочерние новообразования небольших размеров, которые внешне напоминают пузырьки. Тогда диагностируют мозаичный папилломатоз.
Возбудителями подошвенных папиллом являются ВПЧ 1,2,4. Через несколько месяцев после инфицирования на коже подошвы появляется небольшая блестящая шишечка, которая имеет все признаки обычной папилломы и окружена выступающим ободком. В некоторых случаях вокруг одной папилломы появляются дочерние новообразования небольших размеров, которые внешне напоминают пузырьки. Тогда диагностируют мозаичный папилломатоз.
Папилломы на подошвах часто болезненны, особенно при ходьбе. Примерно в 30% случаях они саморазрешаются, чаще самовыздоровление наблюдается у детей младшего возраста. Их часто путают с мозолями, которые появляются между пальцами при длительном сдавливании. Однако мозоли в отличие от папиллом имеют гладкую поверхность и сохраняют кожный рисунок.
Возбудителями плоских папиллом являются ВПЧ 3,10. Эти папилломы неизмененного цвета кожи и выглядят в виде гладких плоских шишечек, иногда могут быть желтоватого или слегка розового оттенка чаще округлых очертаний. Встречаются и многоугольные подошвенные папилломы. Новообразования причиняют боль, зудят, пораженный участок гиперемирован.
 Нитевидные папилломы диагностируют у половины обратившихся в возрасте старше 50-ти лет по поводу новообразований на коже, их еще называют акрохордами. Они локализуются на коже вокруг глаз, в области паха, в подмышечных впадинах и на шее. Сначала появляются шишечки небольшого размера желтоватого оттенка, которые в дальнейшем увеличиваются и постепенно преобразуются в плотные удлиненные эластичные образования размером до 5-6мм. Если акрохорды локализуются в местах, где возможна травматизация, то они воспаляются и причиняют боль. Нитевидные папилломы не склонны к самопроизвольному исчезновению. У пациентов с диагностированными нитевидными папилломами достаточно часто наблюдаются полипы прямой кишки.
Нитевидные папилломы диагностируют у половины обратившихся в возрасте старше 50-ти лет по поводу новообразований на коже, их еще называют акрохордами. Они локализуются на коже вокруг глаз, в области паха, в подмышечных впадинах и на шее. Сначала появляются шишечки небольшого размера желтоватого оттенка, которые в дальнейшем увеличиваются и постепенно преобразуются в плотные удлиненные эластичные образования размером до 5-6мм. Если акрохорды локализуются в местах, где возможна травматизация, то они воспаляются и причиняют боль. Нитевидные папилломы не склонны к самопроизвольному исчезновению. У пациентов с диагностированными нитевидными папилломами достаточно часто наблюдаются полипы прямой кишки.
ВПЧ 13, 32 вызывают локальную эпителиальную гиперплазию, которая характеризуется появлением на слизистой оболочке рта и на красной кайме губ мелких сосочковых новообразований, которые слегка возвышаются над кожей и склонны к слиянию.
 Одними из редко встречающихся папиллом являются папилломы Левандовского-Лютца (бородавчатая эпидермодисплазия). Болеют в основном дети и подростки. Иногда бородавчатая эпидермодисплазия носит семейный характер. Клинически выглядит как множественные красно-коричневатые пятнистые папилломы на кистях и стопах. Если папилломы расположены на участках кожи, которые наиболее подвержены ультрафиолетовому излучению, то в 30% случаев они малигнизируются и перерождаются в злокачественные опухоли с прорастанием в соседние ткани.
Одними из редко встречающихся папиллом являются папилломы Левандовского-Лютца (бородавчатая эпидермодисплазия). Болеют в основном дети и подростки. Иногда бородавчатая эпидермодисплазия носит семейный характер. Клинически выглядит как множественные красно-коричневатые пятнистые папилломы на кистях и стопах. Если папилломы расположены на участках кожи, которые наиболее подвержены ультрафиолетовому излучению, то в 30% случаев они малигнизируются и перерождаются в злокачественные опухоли с прорастанием в соседние ткани.
ВПЧ, которые являются возбудителями остроконечных кондилом, могут быть с низким, средним и высоким риском онкологического перерождения, поэтому при диагностировании остроконечных кондилом всегда нужно проходит ПЦР-обследование. Инкубационный период от нескольких недель до нескольких месяцев. Поскольку в некоторых случаях изменения минимальны, то эти папилломы остаются незамеченными. Основной путь передачи – половой. В группу риска входят люди с иммунодефицитами и часто меняющие половых партнеров. Внешне выглядят как розовые или бледно-серые пигментированные остроконечные наросты на ножке.
В большинстве случаев отмечается боль, жжение, зуд, раздражение при прикосновении и трении нижним бельем, часто травмируются и кровоточат. Локализуются в преддверии влагалища, на малых половых губах, реже остроконечные кондиломы встречаются во влагалище и на шейке матки. У мужчин поражается отверстие мочеиспускательного канала. Зона поражения зависит от сексуального поведения так, у лиц, практикующих анальные контакты, остроконечные кондиломы встречаются в области промежности и в перианальной зоне. В некоторых случаях остроконечные кондиломы диагностируют на слизистой рта и на красной кайме губ, что опять-таки связано с особенностями половой жизни.
Ювенильные папилломы гортани регистрируют редко, их вызывает ВПЧ 6,11; болеют по большей части дети до пяти лет. Инфицирование происходит во время родов, когда у роженицы имеются папилломы во влагалище и ребенок во время прохождения по родовым путям, делает преждевременный вдох. Заболевание характеризуется папилломчатыми разрастаниями на голосовых связках, что ведет к затруднению циркуляции воздуха и к нарушениям речи.
Диагностика папиллом
Диагностика папиллом проводится дерматологом или венерологом. Из-за большого количества типов вируса она имеет свои особенности. Поставить точный диагноз на основании визуального осмотра можно только в классическом случае остроконечных кондилом, однако это не дает точной информации о типе вируса и его онкогенности. Поэтому при подозрении на папилломатозную природу новообразований, прибегают к ПЦР-диагностике ДНК вируса.
ПЦР-диагностика позволяет не только подтвердить наличие вируса папилломы человека в организме и определить его тип, но и диагностировать какое количество вирусов имеется в организме на момент проведения анализа. Это имеет диагностическое значение, так как, зная процент содержания вируса и его тип, можно определить примерные сроки заражения и выявить контактных лиц с целью обследования и назначения превентивной терапии. ПЦР-диагностика так же дает информацию о том, имеют ли папилломы хроническое течение или же они являются следствием одномоментного снижения иммунитета. Благодаря таким данным можно назначить адекватную терапию.
Если единственным методом лечения является удаление папиллом, то параллельно с оперативным вмешательством проводят биопсию для проведения цитологического исследования. Гистологическое обследование ткани папиллом дает более точные результаты, так как обследованию подлежат как клетки, так правильность расположения их слоев и особенности строения ткани. Это дает достоверные результаты о степени изменений в организме и о вероятности малигнизации, так как длительно текущие и нелеченые папилломы чаще приводят к онкологическим заболеваниям, чем вовремя выявленный ВПЧ с высокой степенью онкориска.
Как правило, ПЦР-диагностика носит скриниговый характер и, если анализ подтверждает наличие вируса, то проводят дополнительное исследование.
Лечение папиллом
 Схема лечения папиллом в каждом конкретном случае подбирается индивидуально. Если во время диагностики обнаруживается ВПЧ, но клинических проявлений еще нет, то назначают превентивную терапию цитостатиками. Она является довольно эффективной и позволяет «усыпить» вирус на несколько лет. Пациентам, являющимися носителями ВПЧ, рекомендуется периодически проводить ПЦР-обследование и пользоваться барьерными средствами контрацепции, дабы не подвергать опасности заражения вирусом папилломы человека своего партнера.
Схема лечения папиллом в каждом конкретном случае подбирается индивидуально. Если во время диагностики обнаруживается ВПЧ, но клинических проявлений еще нет, то назначают превентивную терапию цитостатиками. Она является довольно эффективной и позволяет «усыпить» вирус на несколько лет. Пациентам, являющимися носителями ВПЧ, рекомендуется периодически проводить ПЦР-обследование и пользоваться барьерными средствами контрацепции, дабы не подвергать опасности заражения вирусом папилломы человека своего партнера.
Инозин пранобекс – препарат для лечения папиллом из группы противовирусных средств, который подавляет размножение вирусов. Он является одним из наиболее предпочтительных, так как обладает иммуномодулирующими свойствами. Показаниями для применения являются диагностированные папилломы с сочетанием других вирусных инфекций, таких как цитомегаловирусные инфекции, вирусы кори и паротита. Наличие вируса герпеса, хронических вирусных гепатитов и иммунодефицитов так же требует включения Изопринозина в схему лечения. Поскольку терапия папиллом длительная, инозин пранобекс необходимо принимать только под контролем врача, так как необходим контроль лабораторных показателей. Применение иммуномодуляторов и курсы витаминов показаны всем пациентам с ВПЧ.
Если имеются проявления ВПЧ на коже и слизистых, то в зависимости от локализации и симптоматики прибегают к криодеструкции папиллом, электрокоагуляции или удалению папиллом лазером. Возможно применение еще одного современного способа хирургического лечения – удаление папиллом радиоволнами. Если же папиллома имеет признаки малигнизации, то проводят иссечение скальпелем пораженной зоны с захватом здоровых тканей.
Следует учитывать, что удаление папиллом не ведет к полному выздоровлению, так как на сегодняшний день препаратов, которые губительно действуют на ВПЧ, нет. Поэтому пациентам с ранее диагностированными папилломами необходимо периодически проходить обследование и проводить курсы противовирусной терапии.
Поскольку ВПЧ в основном передается половым путем, то единственной профилактикой папиллом является барьерный способ контрацепции. При планировании беременности необходимо проводить диагностику и, если требуется, то лечение вируса, чтобы снизить вероятность заражения ребенка во время родов и в первые годы жизни.
Источник
Над статьей доктора
Борисова Э. В.
работали
литературный редактор
Юлия Липовская,
научный редактор
Сергей Федосов
Дата публикации 24 апреля 2019 г.Обновлено 03 октября 2019 г.
Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом.[1][2][4]
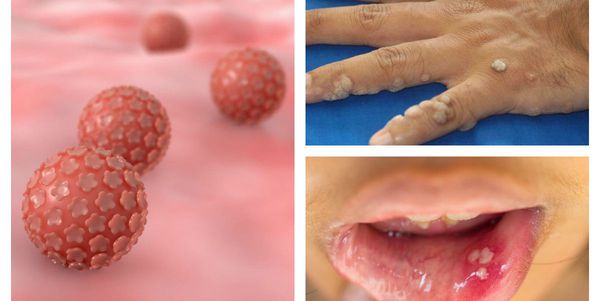
ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее.[9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов. Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы папилломы
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров.[1][2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий.[3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);
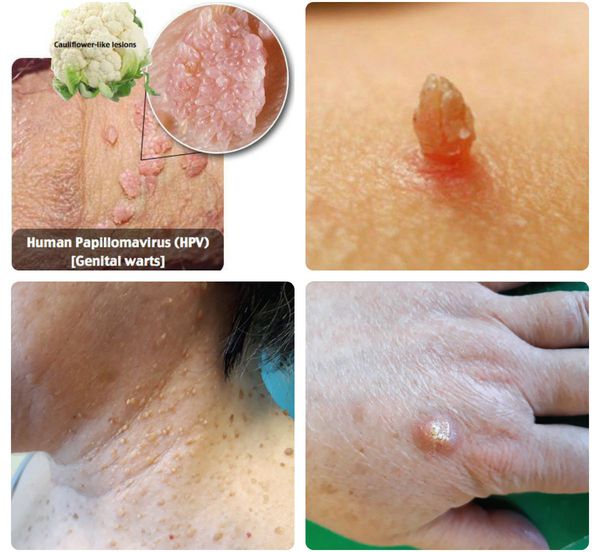
- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломы
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку.[1][2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).
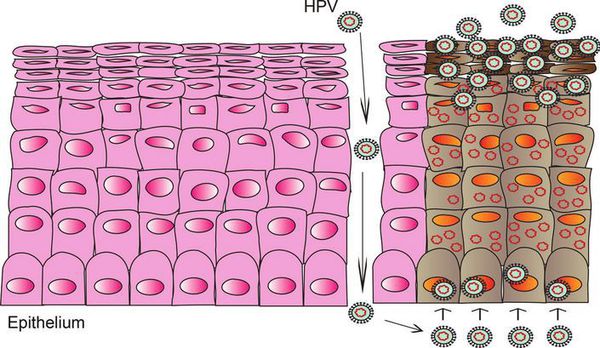
В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии.[12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломы
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы:[8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Максимально опасными считаются 16-й и 18-й типы: на их долю приходится до 70% случаев рака шейки матки.[7][8]
Клинические формы папилломавирусной инфекции:[5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.
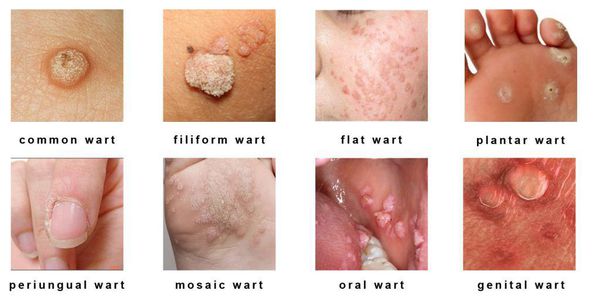
Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломы
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:
- Рак шейки матки. Связь этого заболевания с ВПЧ максимально доказана и изучена.[6][7][9] С инфицированностью 16-м типом вируса обычно связано развитие плоскоклеточной карциномы. 18-й тип чаще провоцирует аденокарциному — железистый рак, который поражает не многослойный плоский, а железистый эпителий слизистой оболочки. Такое заболевание является наиболее агрессивной формой онкологии. Рак шейки матки по распространённости находится на четвёртом месте в мире среди злокачественных новообразований у женщин, но он практически не развивается у пациенток, не инфицированных ВПЧ.
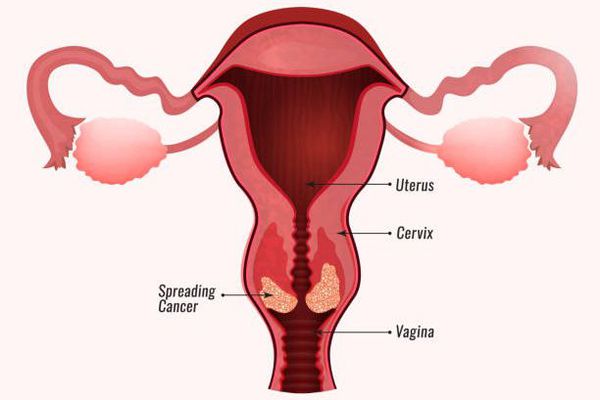
- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ.[6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломы
Основные цели диагностических мероприятий:[3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
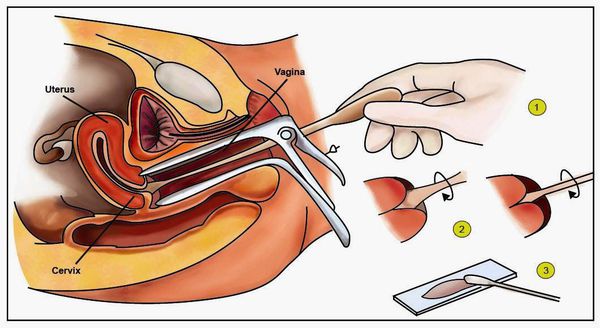
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.
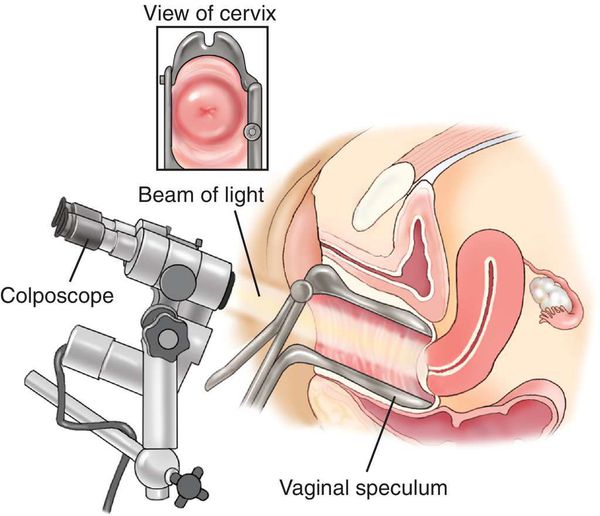
- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.
- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках,[12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломы
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие:[3][5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как “Солкодерм”, “Колломак”, “Ферезол” и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.
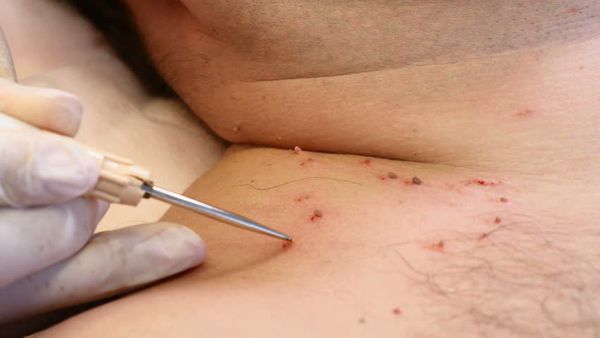
Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий.[13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ.[10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация.[11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.
Целесообразно вакцинировать детей (девочек, а для сдерживания распространения инфекции и мальчиков) с 9-10 до 17 лет, а также молодых женщин (18-25 лет) до вступления в половую жизнь, так как вакцина предотвращает заражение, но не является средством лечения уже развившейся инфекции. Если пациентка уже живёт половой жизнью, то перед вакцинацией ей необходимо пройти исследование на наличие папилломавирусной инфекции. Однако даже при выявлении одного из штаммов, входящих в состав вакцины, проводить вакцинирование всё равно можно, так как это не является противопоказанием.
Источник

