Лейкоплакия мочевого пузыря и впч

 Лейкоплакия мочевого пузыря впервые была описана более 120 лет назад. Термин «лейкоплакия» в переводе с греческого означает «белая бляшка». Лейкоплакия встречается в слизистых оболочках полости рта, шейки матки, прямой кишки, вульвы, параназальных пазухах, барабанных перепонках и мочевого пузыря.
Лейкоплакия мочевого пузыря впервые была описана более 120 лет назад. Термин «лейкоплакия» в переводе с греческого означает «белая бляшка». Лейкоплакия встречается в слизистых оболочках полости рта, шейки матки, прямой кишки, вульвы, параназальных пазухах, барабанных перепонках и мочевого пузыря.
В литературе подчеркивается тот факт, что лейкоплакия мочевого пузыря встречается в основном у женщин. Лейкоплакия мочевого пузыря может возникнуть в любом возрасте. Чаще других лейкоплакии подвержены женщины детородного возраста, однако описываются случаи лейкоплакии мочевого пузыря у женщин климактерического периода.
Лейкоплакия мочевого пузыря до настоящего времени является до конца неизученным заболеванием слизистой оболочки мочевого пузыря. В свете современных исследований лейкоплакия представляет собой патологический процесс, который характеризуется нарушением основных функций многослойного плоского эпителия: отсутствием гликогенообразования и возникновением ороговения, которое в норме отсутствует.
В развитии лейкоплакии слизистой оболочки мочевого пузыря следует выделять три последовательных стадии: первая стадия – плоскоклеточная” модуляция, вторая стадия – плоскоклеточная метаплазия, третья стадия – плоскоклеточная метаплазия с кератинизацией.
В настоящее время в практике существует два понятия: плоскоклеточная метаплазия эпителия слизистой оболочки мочевого пузыря (морфологическое) и более узкое понятие – лейкоплакия (клиническое). Последнее применимо к больным с плоскоклеточной метаплазией с апоптозом, кератинизацией и с образованием типичных бляшек. Несмотря на некоторые отличия, оба понятия отражают единый метапластический процесс.
До настоящего времени недостаточно изучены этиология, патогенез и особенности клинического течения заболевания. Считается, что возможными факторами развития лейкоплакии мочевого пузыря может быть хроническая инфекция нижних мочевых путей, вирусная инфекция (вирус простого герпеса и вирус папилломы человека), нарушение гормонального баланса.
Большинство исследований показывают, что лейкоплакия мочевого пузыря не склонна к малигнизации (приобретение клетками организма нормальной или патологически изменённой ткани свойств злокачественной опухоли), поэтому отнесена в раздел неопухолевых изменений эпителия.
Запишитесь на прием к урогинекологу по телефону 8(812)952-99-95 или заполнив форму online – администратор свяжется с Вами для подтверждения записи
 Центр “Уроклиник” гарантирует полную конфиденциальность
Центр “Уроклиник” гарантирует полную конфиденциальность
Этиология и патогенез лейкоплакии слизистой оболочки мочевого пузыря
По современным данным лейкоплакия мочевого пузыря является полиэтиологичным заболеванием, в основе которого лежит множество предрасполагающих факторов.
В этиологии лейкоплакии мочевого пузыря выделяют две основные группы факторов: экзогенные (инфекционные, травматические) и эндогенные (нарушение гормонального статуса).
Среди экзогенных факторов, вызывающих появление лейкоплакии, определенное место имеет табак. Частота развития лейкоплакии возрастает не только при интенсивном курении, но и у некурящих, длительно работающих в табачной пыли.
Наиболее частым фактором развития лейкоплакии мочевого пузыря является наличие инфекций мочевыводящих путей. Известно, что неосложненные инфекции мочевыводящих путей – одни из самых частых заболеваний женщин репродуктивного возраста. В течение года у 25-35% женщин в возрасте 20-40 лет имеет место, по крайней мере, один эпизод инфекции нижних мочевых путей. В России фиксируется за год 26-36 млн. случаев острого цистита.
Считается, что лейкоплакия мочевого пузыря является гистологической формой хронического цистита.
В последнее время все чаще высказывается мнение о вирусной природе заболевания. Вирус папилломы человека способствует изменению функции эпителиальных клеток, что приводит к разрастанию участков слизистой оболочки и образованию остроконечных кондилом. Находясь на коже и слизистых оболочках мочеиспускательного канала, влагалища и шейки матки, вирус папилломы человека начинает прогрессировать в момент ослабленного иммунитета человека, вызывая, тем самым, изменение ДНК клеток и способствуя перерождению многослойного плоского эпителия. Вирус простого герпеса рассматривают как этиологический фактор измененной слизистой оболочки мочевого пузыря.
Развитию лейкоплакии мочевого пузыря могут послужить длительные механические, химические, термические раздражения (камень, инородное тело, инфекционные агенты, канцерогенные вещества, облучение).
Есть мнение о развитии лейкоплакии вследствие гормональных нарушений в женском организме, в частности в результате функциональных изменений в системе гипоталамус-гипофиз-яичники-матка в сторону повышения уровня эстрогенов (нарушение процесса овуляции, олигоменорея или неполноценной лютеиновой фазы цикла). А также гипоэстрогения, (постменопауза) и применение пациентками КОК в целях контрацепции и восстановления нерегулярного менструального цикла в течение длительного периода времени.
Диагностика и клиника лейкоплакии мочевого пузыря
Следует отметить, что симптоматика лейкоплакии сходна с симптомами хронического цистита. В отличие от больных с хроническим циститом, у пациентов с лейкоплакией мочеиспускание может быть практически не нарушено или незначительно учащено. Большинство больных отмечают постоянное чувство тяжести в области мочевого пузыря, чувство жжения в мочеиспускательном канале, тупые боли над лобком, в промежности, паховых областях, в преддверии влагалища, боли и длительные спазмы, как во время, так и после мочеиспускания.
Не редко бывает, так что в общем анализе мочи и посеве мочи отсутствуют патологические изменения. Пациентки проходят множество неэффективных курсов общего и местного лечения, у пациентки начинают предполагать гиперактивный мочевой пузырь, интерстициальный цистит, или же психические заболевания.
Таким образом, основными симптомами лейкоплакии слизистой оболочки мочевого пузыря являются стойкая дизурия и болевой синдром, часто рецидивирующий и иногда резистентный к традиционным методам лечения: дизурия проявляется учащенным и затрудненным мочеиспусканием; боли, которые обычно локализуются внизу живота, над лоном и носят «распирающий» характер. Данные жалобы можно отнести к синдрому хронической тазовой боли. Предполагается, что механизм болевого синдрома у больных с лейкоплакией мочевого пузыря можно объяснить нейро-трофическими и сосудисто – трофическими изменениями в мочевом пузыре.
Диагностика лейкоплакии мочевого пузыря основана на комплексном обследовании, включающем в себя:
- Сбор анамнеза ( жалобы, история заболевания, выявление предрасполагающих факторов, сопутствующих заболеваний)
- Физикальный осмотр и осмотр в кресле
- Лабораторное обследование: клинических анализов крови, биохимических показателей сыворотки крови (AJIT, ACT, метаболизма билирубина, исследование показателей белкового обмена (общий белок сыворотки крови и его фракции), уровня сахара в крови, исследование уровня креатинина и мочевины), динамического определения уровня гормонов в плазме крови, общего анализа мочи, посевов мочи с определением чувствительности выделенных микроорганизмов к антибиотикам, мазок на флору и ПЦР из уретры, влагалища.
- УЗИ почек, мочевого пузыря
- Комплексное уродинамическое обследование: выполняется по показаниям, в случае жалоб на нарушение опорожнения мочевого пузыря. Стандартное уродинамическое исследование обычно включает: урофлоуметрию, цистометрию. Уродинамические исследования являются наиболее важными в диагностике дисфункций нижних мочевых путей.
- Эндоскопическое исследование уретры и мочевого пузыря с возможной биопсией слизистой оболочки мочевого пузыря( цистоскопия с щипковой биопсией).
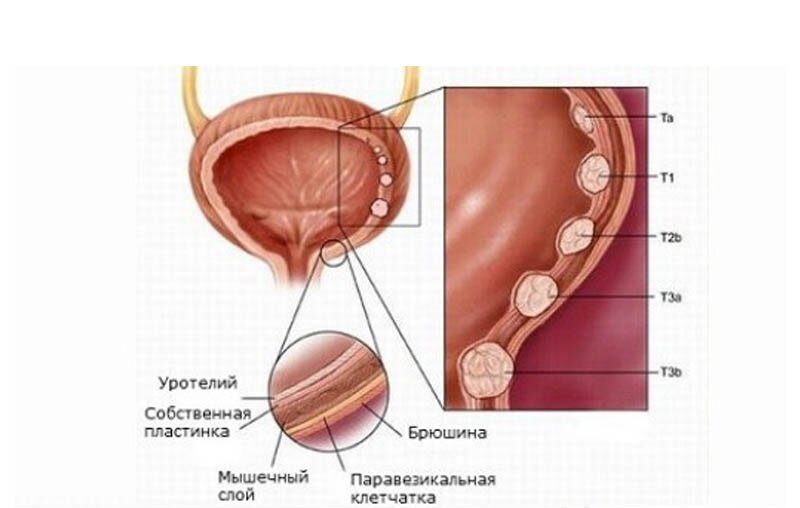
Цистоскопия в алгоритме обследования больных с подозрением на лейкоплакию мочевого пузыря является обязательным этапом обследования, которая обеспечивает получение данных о состоянии слизистой оболочки мочевого пузыря.
Цистоскопия является важным диагностическим методом, необходимым для уточнения локализации поражения мочевого пузыря и определения степени диспластических процессов в зоне шейки мочевого пузыря и мочепузырного треугольника, а также для исключения заболеваний мочевого пузыря, протекающих со сходной клинической симптоматикой.
Достоинство цистоскопии заключается в возможности диагностировать лейкоплакию мочевого пузыря, в то время как самые современные методы обследования (КТ, МРТ) не позволяют этого сделать. Цистоскопия дает возможность определить не только наличие лейкоплакии мочевого пузыря, но и ее размер, локализацию, а также получить представление о состоянии слизистой оболочки мочевого пузыря вокруг очагов лейкоплакии.
Цистоскопические изменения предстают в виде характерных бляшек желтовато-белого или сероватого цвета с четкими контурами, неровными, подрытыми краями, иногда можно сравнить с картиной «талого снега».
Лечение больных лейкоплакией мочевого пузыря
Лечение лейкоплакии мочевого пузыря должно быть комплексным, содержащим этиопатогенетическую терапию.
К этиопатогенетическим методам лечения относятся противовирусная, иммуномодулирующая и гормонозаместительная терапия. Для лечения лейкоплакии мочевого пузыря при обнаружении воспалительных изменений при исследовании мочи, больным должна проводиться антибактериальная терапия. Выбор антибактериального препарата должен проводиться на основе данных микробиологического исследования. Продолжительность антибактериальной терапии может иметь длительный характер, и достигать 2-3-х месяцев ( до полной эрадикации возбудителя), контролем является результат посева мочи выполняемый неоднократно.
Несмотря на наличие современных антибиотиков и химиотерапевтических препаратов, позволяющих быстро и эффективно вылечивать инфекции мочевыводящих путей, антимикробная терапия ассоциирована с рядом проблем. Альтернативным подходом в лечении инфекций мочевыводящих путей, выявленных у больных лейкоплакией мочевого пузыря, является стимуляция собственных иммунных механизмов пациента, направленных против патогенной флоры, с помощью назначения иммунотерапевтических препаратов.
У здоровых женщин мочевой пузырь обладает защитными механизмами, препятствующими бактериальной инвазии. В норме переходный эпителий мочевого пузыря (уротелий) выделяет на поверхность гликозаминогликановую (мукополисахаридную) субстанцию, препятствующую адгезии бактерий, миграции компонентов мочи в подслизистый слой. Разрушение слоя муцина приводит к усилению миграции ионов калия в интерстиций. Миграция ионов калия в интрестиций приводит к деполяризации сенсорных нервных окончаний, спазму гладкой мускулатуры, повреждению кровеносных и лимфатических сосудов. Нормальный уровень калия в моче колеблется в пределах 20-150 ммоль/л, в случае повреждения муцинового слоя этой концентрации достаточно, чтобы вызвать стойкую дизурию.
Лейкоплакия — часто встречаемая при устойчивых к терапии хронических циститах патология. Как уже отмечалось ранее, при развитии лейкоплакии изменяются свойства слизистой, что может приводить к нарушениям её защитных свойств — участок лейкоплакии может способствовать адгезии и последующей колонизации бактериальной флоры. Именно за счёт этого механизма создаются дополнительные условия для частых обострений циститов.
Выраженные повреждения уротелия, сопровождаются изменениями, которые можно рассматривать как компенсаторно-приспособительную реорганизацию уротелия в условиях персистирующей инфекции.
Патогенетически обоснованным лечением лейкоплакии мочевого пузыря являются длительные инстилляции аналогами гликозаминогликанов (гепарина, гиалуроновой кислоты, хондроитин сульфата, пентозанполисульфата), т.е. терапия, направленная на улучшение трофики стенки мочевого пузыря, восстановление муцинового слоя.
Гормонозаместительная терапия у больных лейкоплакией мочевого пузыря проводится для восстановления гормонального фона или перед оперативным лечением. Для заместительной гормональной терапии урогенитальных расстройств применяются препараты, как с системным, так и с местным действием.
Выбор системной или местной заместительной гормональной терапии для лечения урогенитальных расстройств строго индивидуален и зависит от возраста пациентки, длительности заболевания и степени тяжести урогенитальных расстройств.
К хирургическим методам лечения лейкоплакии мочевого пузыря относятся ТУР(трансуретральная резекция) измененных участков слизистой оболочки мочевого пузыря, лазерное иссечение изменённых участков слизистой оболочки мочевого пузыря с предшествующей биопсией.
ТУР является не только методом оперативного лечения, но и позволяет получить гистологический материал.
Определенное место в лечении лейкоплакии мочевого пузыря занимает трансуретральная вапоризация измененной слизистой оболочки мочевого пузыря. Этот метод позволяет обработать большую площадь за минимальное время.
Одним из современных хирургических методов лечения лейкоплакии мочевого пузыря является применение высокоинтенсивного лазера. Достоинством этого метода является его способность бесконтактно, бескровно испарять, сжигать и коагулировать патологические ткани, образуя на раневой поверхности тонкую коагуляционную пленку, препятствующую проникновению инфекции в подлежащие ткани.
Считается, что хирургические методы следует проводить только при неэффективности проводимой терапии.
И помните, диагноз может звучать одинаково у многих пациенток, но для каждой подбирается лечение индивидуально, основываясь на общих принципах.
Источник
Здравствуйте, Началось в 1999 году. Пила много воды. Из-за работы приходилось каждый день долго терпеть, прежде чем сходить в туалет, несколько лет. При переполненном мочевом пузыре были приятные ощущения, чем-то похожие на оргазм. Поэтому по глупости старалась специально долго не ходить в туалет, чтобы вызвать эти ощущения.
Затем появились неприятные ощущения, когда при полном мочевом пузыре появлялся позыв к мочеиспусканию, и я сдерживалась – резкая боль в уретре в районе влагалища.
Несколько раз были циститы, проходящие после фурадонина, обильного питья и горячих ванн. С началом половой жизни циститы и уретриты стали регулярными, с кровью. Лечили огромным количеством антибиотиков. В анализах был белок, показывало воспаление, иногда соли. Было больно даже просто прощупывать стенку мочевого и уретру через влагалище.
Через несколько лет лечения огромным количеством антибиотиков воспаление прошло, но остались тянущие, ноющие боли в уретре после мочеиспускания, то сильные, то слабые. К этому времени половой жизни почти не было, диета с малым количеством соли, без острого, пряного, копченого, без переохлаждения. Боли возникали без особых причин.
Примерно в 2003 году в стационаре урологического отделения на цистоскопии нашли сужение мочеточника, провели операцию по расширению. В анализах на ИППП нашли гонорею, но повторные анализы ее не подтвердили. Но сам факт беспокоит – у мужа до меня были контакты с девушкой с гонореей. Диагнозы ставили самые разные – хронический цистит, цисталгия, интерстициальный цистит, уретрит, психосоматика. Диагноз психиатра – здорова.
« Официальным диагнозом» стали соли, царапающие мочевой пузырь и вызывающие такие боли. С ним я жила более 5 лет.
Примерно к 2008 году стало получше. Боли стали появляться реже, были не такими жгучими и долгими. Придерживалась режима обильного потребления воды, отваров трав, фитолизина, проходила лечение гомеопатией. В итоге мочевой почти перестал беспокоить. Циститов и уретритов почти не было. Приступы болей в уретре стали случаться эпизодически, их провоцировали редкие попытки половой жизни, стрессы, еще, как ни странно – если не принимать пищу весь день, также замечала появление болей от употребления лекарств – обезболивающих при головной боли, особенно пенталгина н. Но эти приступы обычно проходили к утру.
В 2014 году 22 сентября боли вернулись. Из причин подозреваю стресс (на следующий день должна была быть проведена операция на межпозвоночной грыже), а также, возможно, немного замерзла в дороге и при ожидании госпитализации в приемном покое больницы. Но анализы мочи на следующий день были чистыми, и боли опять были тянущие, ноющие, в уретре. В туалет не гоняло, мочилась 5-8 раз в сутки по 500-800 мл. Много пила, принимала фитолизин, но боли остались. Как остаются по сей день.
Судя по дневнику мочеиспускания, в туалет хожу 5-8 раз в день, ночью не хожу. Средний объем за раз – 400-600 мл. Через 2-5 минут после того, как помочилась, в уретре возникают тянущие, ноющие спазмы, которые постепенно проходят, и остается ощущение снаружи – в районе малых и больших половых губ, в клиторе, будто прижали пальцем или спазмирует маленький сосуд. Обычно эти ощущения локализованы с левой стороны, отдают ноющей болью ближе к бедру и ягодице, надавливать на эти места больно.
По мере наполнения мочевого иногда появляются спазмы, словно его изнутри ткнули иголкой. При движении на полный или наполовину заполненный пузырь ощущение, что он наполнен крошечными колющими кристаллами.
В начале мочеиспускания, при раскрытии сфинктера уретры появляется ощущение дискомфорта, боли, локализованное между уретрой и клитором. Примерно это ощущение было всегда в начале мочеиспускания, даже в период, когда мочевой не беспокоил, но сейчас стало больнее.
Уролог назначил журавит, канефрон и везикар. От везикара через 2,5 месяца приема отказалась, так как на фоне его приема становилось то хуже, то лучше, он никак не влиял на мочевой, стало только хуже – позывы в туалет чувствовать почти перестала, утром порция мочи доходила до литра, днем до 800 мл, уретра словно сузилась, и перед тем, как помочиться, приходилось около 5 секунд расслаблять соответствующие мышцы, а струя стала тонкой и слабой. После отмены везикара примерно через 2 недели эти симптомы стали уходить. Но не полностью.
Сейчас стараюсь не перерастягивать мочевой, мочиться не более 500 мл, но эффекта это не приносит. По ощущениям в последнее время становится хуже. В октябре и сентябре я старалась за 2 часа до сна не пить, мочилась на ночь, спазмы проходили за полчаса-час и ночью, часов 8-10, меня мочевой почти не беспокоил, утром ходила примерно по 500-600 мл и чаще всего после первого мочеиспускания дискомфорта не было.
Сейчас все чаще после мочеиспускания на ночь спазмы и дискомфорт либо проходят очень долго, часов за 5, либо беспокоят всю ночь. Из-за этих ощущений я постоянно просыпаюсь, почти не сплю.
Иногда появляется ощущение, что уретра сузилась, как бы опухла. Струйка мочи становится тонкой и распыляется, моча выходит « веером».
5 января мне сделали цистоскопию, выявили лейкоплакию, ставят шеечный цистит, цистоцеле 2 степени. Поставили 3 капельницы с метронидазолом, панангином, рибоксином и глюкозой, также пила фурамаг. По ощущениям стало полегче, но буквально на пару недель. Продолжаю принимать фурамаг и метронидазол в таблетках. Но состояние ухудшается, за неделю 2 обострения. Похоже немного на цистит, но ни резей, ни болей после мочеиспускания, хожу до 8 раз в день, объем хороший, но ноет в уретре и снаружи, рядом.
Гинеколог обнаружила у меня папилломы на гениталиях.
Что может давать такие ощущения? Виноваты ли в этом папилломы или лейкоплакия? Как лечиться, если обострения случаются на фоне приема фурамага и метронидазола? Анализы мочи чистые, пцр тоже, посев мочи ничего не выявил, узи в норме.
Источник

