Кости мозоль предварительная окончательная

Регенерация костной ткани при переломе костей в значительной мере зависит от степени разрушения кости, правильной репозиции костных отломков, местных условий (состояние кровообращения, воспаление и т. д.). При неосложненном костном переломе, когда костные отломки неподвижны, может происходить первичное костное сращение.
Первичное костное сращение.

Первичное костное сращение. Интермедиарная костная мозоль, спаивающая отломки кости (по Г. И. Лаврищевой).
Оно начинается с врастания в область дефекта и гематомы между отломками кости молодых мезенхимальных элементов и сосудов. Возникает так называемая предварительная соединительнотканная мозоль, в которой сразу же начинается образование кости. Оно связано с активацией и пролиферацией остеобластов в зоне повреждения, но прежде всего в периосте и эндосте.
В остеогенной фиброретикулярной ткани появляются малообызвествленные костные балочки, количество которых нарастает. Образуется предварительная костная мозоль.
В дальнейшем она созревает и превращается в зрелую пластинчатую кость: так возникает окончательная костная мозоль, которая по своему строению отличается от костной ткани лишь беспорядочным расположением костных перекладин. После того как кость начинает выполнять свою функцию и появляется статическая нагрузка, вновь образованная ткань с помощью остеокластов и остеобластов подвергается перестройке, появляется костный мозг, восстанавливаются васкуляризация и иннервация.
При нарушении местных условий регенерации кости (расстройство кровообращения), подвижности отломков, обширных диафизарных переломах происходит вторичное костное сращение.
Вторичное костное сращение (по Г. И. Лаврищевой).



Вторичное костное сращение (по Г. И. Лаврищевой): а — микроскопическая картина костно-хрящевой периостальной мозоли: участок костной ткани среди хрящевой, б — периостальная костно-хрящевая мозоль. Гистотопограмма (2 мес после операции): 1 — костная часть, 2— хрящевая часть, 3 — отломки кости, в — периостальная мозоль, спаивающая смещенные отломки кости.
Для этого вида костного сращения характерно образование между костными отломками первоначально хрящевой ткани, на основе которой строится костная ткань. Поэтому при вторичном костном сращении говорят о предварительной костно-хрящевой мозоли, которая со временем превращается в зрелую кость. Вторичное костное сращение по сравнению с первичным встречается значительно чаще и занимает больше времени.
При неблагоприятных условиях процесс регенерации костной ткани может быть нарушен. Так, при инфицировании раны регенерация кости задерживается. Костные осколки, которые при нормальном течении регенераторного процесса выполняют функцию каркаса для новообразованной костной ткани, в условиях нагноения раны поддерживают воспаление, что тормозит регенерацию. Иногда первичная костно-хрящевая мозоль не дифференцируется в костную. В этих случаях концы сломанной кости остаются подвижными, образуется ложный сустав.
Избыточная продукция костной ткани в процессе регенерации приводит к появлению костных выростов — экзостозов. Регенерация хрящевой ткани в отличие от костной происходит обычно неполно. Лишь небольшие дефекты ее могут замещаться новообразованной тканью за счет камбиальных элементов надхрящницы — хондроб ластов. Эти клетки создают основное вещество хряща, а затем превращаются в хрящевые клетки. Крупные дефекты хрящевой ткани замещаются рубцовой.
«Патологическая анатомия», А.И.Струков
Источник
Регенерация костной ткани обусловлена биологическим процессом обновления костной структуры в организме, которая способна разрушаться в результате изнашивания, различного рода повреждений и гибели клеточных тканей. Регенерация может быть репаративной и физиологической, когда восстановительные процессы тканевой структуры, в результате естественных возрастных изменений, в здоровом организме происходят достаточно медленно и не сопровождаются стрессовыми ситуациями.
Механизм костной регенерации
Переломы и повреждения кости, как правило, всегда сопровождаются повреждениями близлежащих мягких тканей, что провоцирует местную и общую ответную реакцию организма. В восстановительном периоде костная ткань претерпевает ряд сложных (общих) и местных (биологических и биохимических) изменений, которые напрямую зависят от таких факторов, как возраст пострадавшего, нарушение кровоснабжения ткани, качества лечебных мероприятий и состояния иммунной системы пациента. Механизм репаративных и физиологических регенераций протекает с общими закономерностями. Усиленное физиологическое восстановление тканей в той или иной мере пересекается с репаративными регенерациями.
Репаративный процесс предусматривает регенерацию потерянной в результате травмы или поврежденной ткани. В этих случаях качество и степень восстановительного процесса незначительно отличаются друг от друга. Например, при поражении нервной и мышечной ткани способность к ее полному восстановлению значительно ниже, чем костной, и чаще всего анатомически замещается образовавшимся соединительным рубцом. При повреждении костных тканей происходит поэтапный репаративный процесс с восстановлением анатомической формы, гистологической структуры и функциональности кости.
Главным принципом ремоделирования является не только восстановление после различных травм и повреждений, но и разрушение костной ткани, что обусловлено естественными процессами, происходящими в здоровом организме для удаления старой ткани и формирования новой. Полный цикл ремоделирования в среднем составляет от 40 до 180 дней.
Основные источники регенерации
Нормализация целостности ткани происходит при помощи клеточной пролиферации (рост клеток), в первую очередь, остеогенного (внутреннего) слоя надкостницы и эндоста (тонкой соединительнотканной оболочки, выстилающей полость костного мозга).

Клетки, участвующие в тканевой костной регенерации
Современное представление о регенерации костных тканей сочетает в себе метапластическую (превращение клеток других тканей эндометрий при определенных условиях) и неопластическую (новый рост) теории. Такие процессы могут развиваться в остеоцитах, остеобластах, фибробластах, лимфоцитарных, эритроцитарных и других преостеогенных клетках.
Стадии восстановления
Восстановительный цикл условно разделяется на 4 этапа:
- начальная стадия сопровождается репродукцией (выработкой) элементов клеток, обусловленной действием продуктов некробиоза и некроза в поврежденных клетках и тканях. На этом этапе важно образование костной мозоли и нормализация процесса кровообращения в месте повреждений (травмы, переломов и т.д.);
- на второй стадии осуществляется образование тканевой структуры, что обеспечивается действием анаболических гормонов. Клетки кости образуют специфическую основу, состоящую из костного регенерата. При благоприятных условиях (отсутствие хронических болезней, хорошая иммобилизация и т.д.) образуется остеоидная ткань;
- третья стадия сопровождается образованием костной структуры с полным восстановлением локального кровообращения и минерализации белкового регенерата. Образованное свободное пространство между отломками тканей заполняется костными трабекулами, которые составляют пластинчатые и грубоволокнистые ткани кости. На заключительном этапе костная сеть объединяется, образуя широкий костный канал;
- в заключительной фазе происходит полная перестройка основы регенерата с четким выделением кортикального слоя, восстановлением костномозгового канала и четко выраженной надкостницей. Хаотичное расположение обызвествленных структур заменяется повышенным образованием напластованного регенерата.
Несмотря на то, что сращение костной ткани происходит стадийно, разделение на этапы не имеет существенного значения, потому что в результате они вполне перекрываются между собой. Например, при идеальной фиксации и репозиции костной ткани чаще всего активизация различного вида клеток происходит практически одновременно, что значительно затрудняет разграничение стадийности репаративных процессов. Тем не менее, при выборе оптимальной тактики лечения особенности развития стадий обязательно следует учитывать.
Регенерация при переломах
При классическом, неосложненном переломе и неподвижности костных отломков достаточно часто отмечается первичное костное сращение, начальная стадия которого сопровождается врастанием сосудов и новообразованных мезенхимальных элементов в область поражения или гематомы. В этом случае образуется мозоль, состоящая из соединительных тканей, в которой практически сразу начинает образовываться костная ткань.
Далее предварительная мозоль созревает, преобразовываясь в зрелые пластинчатые кости, что приводит к появлению истиной костной мозоли, главным отличием которой является беспорядочное расположение костных перекладин. После выполнения костью своих функций возникает статическая нагрузка и новообразованная ткань при участии остеобластов и остеокластов подвергается перестройке. В это время восстанавливается иннервация, васкуляризация, а также появляется костный мозг.

Этапы регенерации костной ткани после перелома
При неблагоприятных местных условиях, а также диафизарных переломах, развивается вторичное костное сращение, характеризующееся образованием между отломками костей хрящевой ткани, которая стоит в основе строения кости. Именно поэтому вторичное сращение считается предварительно образованной костно-хрящевой мозолью, со временем превращающейся в полноценную кость. Важно учитывать, что вторичное сращение ткани встречается намного чаще, чем первичное, но требует более длительного восстановительного периода.
При неблагоприятном течении процесса регенерация костных тканей может нарушиться. Например, задержка восстановления замедляется при инфицированных ранах, когда процесс нагноения обостряет воспалительный процесс, тем самым затормаживая регенеративное восполнение ткани. В некоторых случаях образование первичной костно-хрящевой мозоли не преобразовывается в костную основу, сопровождаясь подвижностью сломанных осколков кости, что приводит к образованию ложного сустава. В то же время следует учитывать, что при избыточной продукции костной ткани регенерация может сопровождаться появлением экзостозов (костных наростов).
Как правило, регенеративные процессы в хрящевой ткани развиваются неполно, в отличие от костной ткани. Замещаются только легкие дефекты за счет хондробластов, которые и создают активное вещество хрящевой ткани с последующим их преображением в хрящ. При крупных дефектах хрящей наблюдается разрастание рубцовой ткани.
Этапы регенерации могут плавно переходить друг в друга, что позволяет сделать следующие выводы:
- для достижения идеальной фиксации и репозиции костных отломков необходимо как можно быстрее предпринять все необходимые меры до того, как возникнет дифференцировка клеток;
- при поздней репозиции все вмешательства по корректировке обломков могут вызвать повторное разрушение капилляров регенерата и нарушения остеогенеза;
- для стимулирования нарастания пластинчатых костей требуются функциональные нагрузки, что обязательно следует учитывать в дальнейшей терапии пациентов.
Регенерация костной ткани при переломе в большей степени зависит от того, насколько сильно разрушена кость, местных условий (кровообращение, воспалительные процессы и т.д.), а также смещения отломков.
Виды репаративной регенерации костных тканей
Специалисты условно разделяют регенерацию костной ткани на определенные виды и фазы:
Первичная
Эта фаза требует создания особых условий и развивается за достаточно короткое время и заканчивается образованием интермедиарной мозоли. Первичный вид регенерации встречается чаще всего при компрессионных и забойных повреждениях костей, а также при расстоянии между обломками от 50 до 100 мкм.
Первично-замедленная
Такой вид сращения отмечается в том случае, когда неподвижные обломки плотно прижаты друг к другу, без дополнительного пространства. Первично-замедленное сращение проходит исключительно по сосудистым каналам, что приводит к частичному сращению, в то время как полное межкостное сращивание требует совмещения костных обломков. Многие специалисты считают такой вид репарации достаточно эффективным.
Вторичная
Вторичное сращение аналогично процессу заживления раневой поверхности мягкой ткани, однако между ними существуют отличительные особенности. Заживление ран мягкой ткани обусловлено вторичными натяжениями и, как правило, итогом становится образование рубцов. Репарация клеток при переломе задействует весь костный материал и заканчивается образованием полноценных костей. Однако важно учитывать, что для вторичного срастания кости необходимо обеспечение надежной фиксации отломков. При ее отсутствии или плохо проведенном подготовительном этапе клетками будут пройдены 2 фазы (фибро- и хондрогенез), после чего переломы заживут, но кость может окончательно не срастись.

Характерные смещения отломков кости
Качество проведенного лечения определяется характером образовавшейся мозоли на контрольном рентгенологическом снимке. На плохую фиксацию отломков кости указывает большой размер мозоли.
Препараты, стимулирующие восстановление
Использование стимулирующих регенерацию кости препаратов тесно взаимосвязано с определенными репаративными стадиями. Например, на начальном этапе рекомендуется прием лекарственных средств, действие которых направлено на улучшение обмена веществ и клеточной инфильтрации. Кроме того, при образовании пластинчатых костей огромное значение принадлежит нагрузкам на костные сегменты.
Для ускорения процесса восстановления структур рекомендуется применение следующих средств и методик лечения:
- эффективным воздействием обладает локальный массаж и дозированные динамические нагрузки на травмированную конечность;
- ИК и УВЧ, при которых направленная доза излучения способствует активизации восстановительных процессов пораженной области;
- электрофорез с добавлением лекарственных препаратов, магнитотерапия, электростимуляция, оксибаротерапия;
- для ускорения регенерации рекомендуются медикаментозные препараты (Цистеин, Метионин, Карбоксилин, Ретаболил, Кальцитрин, Тиреокальцитонин, витамины, и т.д.);
- при необходимости назначается аутогемотерапия, некрогормонотерапия и т.д.
Важно учитывать, что такие способы стимуляции регенеративных процессов, как магнито- и лазеротерапия, теоретически не объяснимы, однако практика показывает их положительное воздействие на срастание поврежденных костей.
Заживление переломов губчатых костей протекает с некоторыми особенностями. Прочность (механическая) губчатых костей в большинстве случаев определяется костными балками, которые располагаются в эндостальной зоне, а не в кортикальном слое. Оптимальными условиями регенерации губчатой костной ткани является максимальное сближение отломков кости (при вколоченном переломе). Вколачивание костных отломков возможно при помощи компрессионного аппарата, который позволяет сопоставить костные фрагменты даже при большом расстоянии между ними.

Специальный аппарат (Пустовойта) позволяет самостоятельно дозировать нагрузку на конечности при помощи пульта управления
Периостальные мозоли во время заживления губчатых костей слабо выражены. В этом случае регенерация полностью зависит от внутренних (возрастная категория пациента, нормализация обменных процессов, гормональный статус и т.д.).
Критерии успешности регенерации
На успешность проведенных мероприятий указывают следующие показатели:
- субъективные показатели – у пациента отсутствуют жалобы на болевую симптоматику, а также патологическую подвижность при небольших динамических и статических нагрузках и существующая возможность сохранения функциональности конечности;
- клинические объективные тесты – при пальпации пациент не ощущает болезненности, в месте перелома отсутствует подвижность при умеренных продольных нагрузках. Кратковременная статическая нагрузка на больную конечность составляет 80% от всей величины нагрузок здоровой конечности;
- рентгенологические критерии – отмечается отсутствие межфрагментарных щелей, близких к однородной плотной костной мозоли. При этом восстановительная стадия в костномозговом канале и кортикальном слое соответствует уровню перелома.
Необходимо учитывать, что вопрос об эффективности и необходимости стимулирования репаративных процессов с теоретической точки зрения до сих пор не решен. Однако попытки ускорения регенерации предпринимаются до настоящего времени. При этом важно помнить, что сращивание переломов ускоряется при благоприятных условиях (надежная фиксация обломков кости, полноценное сбалансированное питание, нормализация обменных процессов в организме и т.д.).
При невыполнении хотя бы одного фактора репаративный процесс протекает с нарушениями, а кость, вне зависимости от вида стимуляции, может не срастись, несмотря на прилагаемые усилия. Немаловажное значение имеет своевременное обращение к врачу. Даже при небольшом повреждении кости требуется тщательная диагностика и последующее контролирование процесса регенерации костной ткани.
Источник
130.Пути регенерации костной ткани. Физиологическая и репаративная регенерация. Стадии образования костной мозоли и ее виды. Первичное и вторичное сращение костной раны. Нарушение репаративной регенерации костной раны – замедленная консолидация и ложный сустав. Причины. Методы лечения.
Срастание отломков после перелома сопровождается образованием новой ткани, в результате которого появляется костная мозоль. Сроки заживления переломов колеблются от нескольких недель до нескольких месяцев, в зависимости от возраста (у детей переломы срастаются быстрее), общего состояния организма и местных причин — взаимного расположения отломков, вида перелома и т. д.
Восстановление костной ткани происходит за счёт деления клеток камбиального слоя надкостницы, эндоста, малодифференцированных клеток костного мозга и мезенхимальных клеток (адвентиции сосудов).
В процессе регенерации можно выделить 4 основные стадии:
Аутолиз — в ответ на развитие травмы развивается отёк, происходит активная миграция лейкоцитов, аутолиз погибших тканей. Достигает максимума к 3—4 дню после перелома, затем постепенно стихает.
Пролиферация и дифференцировка — активное размножение клеток костной ткани и активная выработка минеральной части кости. При неблагоприятных условиях сначала формируется хрящевая ткань, которая затем минерализуется и заменяется костной.
Перестройка костной ткани — восстанавливается кровоснабжение кости, из костных балок формируется компактное вещество кости.
Полное восстановление — восстановление костномозгового канала, ориентация костных балок в соответствии силовыми линиями нагрузки, формирование надкостницы, восстановление функциональных возможностей повреждённого участка.
На месте перелома формируется костная мозоль.
Выделяют 4 вида костной мозоли:
Периостальную — формируется небольшое утолщение вдоль лини перелома.
Эндоостальную — костная мозоль расположена внутри кости, возможно небольшое уменьшение толщины кости в месте перелома.
Интермедиальную — костная мозоль расположена между костными отломками, профиль кости не изменён.
Параоссальную — окружает кость достаточно крупным выступом, может искажать форму и структуру кости.
Непосредственно после травмы между отломками костей и поврежденными мягкими тканями происходит кровоизлияние, которое распространяется на значительное пространство.
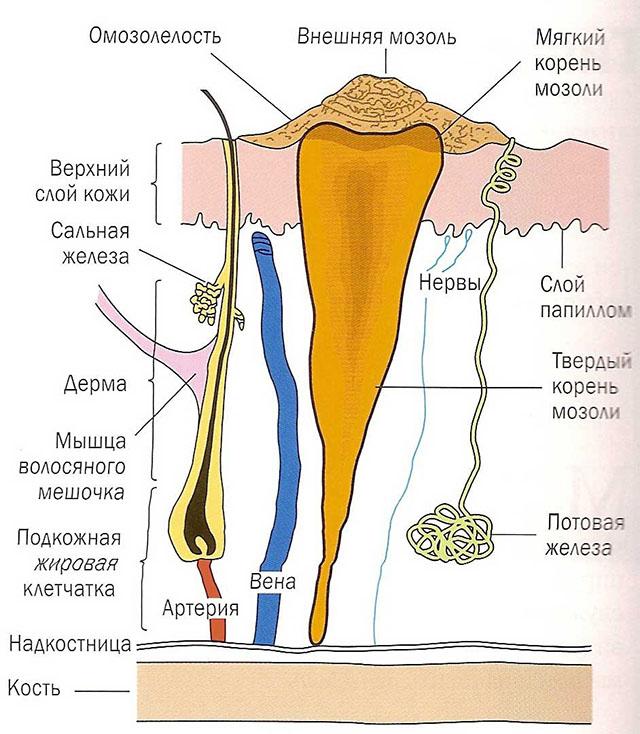
Как реакция на травму, в области перелома развивается асептическое воспаление, экссудация, эмиграция лейкоцитов, что влечет за собой отек тканей вследствие серозного пропитывания их. Отек может быть выражен так сильно, что происходит отслойка эпидермиса в области поврежденного участка и образование пузырей с серозным или серозно-кровянистым экссудатом. В дальнейшем, приблизительно к 10—15-му дню, отек постепенно уменьшается, кровоподтеки исчезают; на месте перелома образуется новая, спаивающая отломки костная ткань. Процесс регенерации костей после перелома всегда происходит путем развития костной мозоли, которая и является патолого-анатомическим субстратом при регенерации кости после перелома.
Костная мозоль состоит из юной мезенхимальной ткани, развивающейся на месте дефекта, и гематомы между отломками, а также в окружности их. С постепенным развитием сосудов начинают формироваться костные пластинки. Они, как и вся мозоль в целом, неоднократно видоизменяются. Процесс регенерации костной ткани в сущности является одним из видов воспалительного процесса. При травме на месте перелома изливается кровь, остаются обрывки размозженных мягких тканей, костного мозга, разорванной надкостницы, сосудов и т. д., пропитанных кровью; гематома расположена между отломками костей и вокруг них.
Образование костной мозоли начинается из клеток надкостницы – периоста, эндоста, костного мозга, гаверсовых каналов, соединительной ткани вокруг перелома и внеклеточного вещества (О. Б. Лепешинская). Первичная мозоль состоит из нескольких слоев.
1. Периостальная, наружная, мозоль развивается из клеток надкостницы (callus externus). Эта мозоль охватывает концы костей снаружи в впде муфты, образуя веретенообразное утолщение. Главную роль в образовании мозоли играет внутренний слой надкостницы. Как известно, надкостница имеет три слоя: а) наружный (адвентицпальный), состоящий из соединительной фиброзной ткани, бедной эластическими волокнами, но богатой сосудами и нервами; б) средний (фиброзно-эластический), который, наоборот, богат эластическими волокнами и беден сосудами; в) внутренний (камбиальный), лежащий непосредственно на кости и являющийся специфическим костеобразующим слоем.
При сохранившейся надкостнице, но при большом дефекте костной ткани, например, после операции поднадкостничной резекции кости, образование новой костной ткани из надкостницы идет интенсивно и может заполнить дефект длиной в несколько сантиметров.
2. Эндостальная, или внутренняя, мозоль (callus internus) развивается параллельно развитию наружной, периостальной мозоли из эндостальной ткани обоих отломков, т. е. из костного мозга; процесс идет путем пролиферации клеток эндоста в виде кольца, спаивающего отломки.
Как и в наружной мозоли, здесь имеется воспалительная гиперемия, образование новых сосудов со стороны костного мозга, рассасывание мертвых тканей и жира, развитие остеобластов и остеоидной ткани. Более медленное развитие эндостальной мозоли сравнительно с периостальной объясняется тем, что сосудистая сеть эндостальной мозоли (a. nutritia), которая бедна сосудами, разрушена, в то время как периостальная мозоль снабжена большим количеством сосудов, идущих из окружающих мягких тканей.
3. Интермедиальная, промежуточная, мозоль (callus intermedius) находится между отломками кости, между периостальной и эндосталъной мозолью. Она развивается из гаверсовых каналов, причем в образовании ее принимают участие ткани наружной и внутренней мозоли.
При плотном прилегании одного отломка к другому в правильной позиции эта мозоль совершенно не видна.
4. Параоссальная, околокостная, мозоль (callus paraossalis) развивается в мягких тканях вблизи перелома. Эта мозоль бывает наиболее выражена при сильных ушибах и разрывах тканей и представляется в виде отростков кости, распространяющихся иногда далеко в направлении мышц, межмышечной ткани ив область суставов. Она приобретает сходство с оссифицирующим миозитом и наблюдается часто на месте неправильно сросшихся переломов в виде так называемой избыточной мозоли.
Параллельно этому процессу костеобразования (первый период) с первых же дней после перелома наблюдается и другой вид деятельности местных клеток — процесс рассасывания при помощи остеокластов, образующих в костной ткани ячейки рассасывания. Вначале идет рассасывание концов старой кости, отломков, а затем и избытка вновь образующейся кости. Процесс рассасывания происходит и во втором периоде заживления перелома, когда уже наступает обратное развитие сосудов и происходит так называемое архитектурное оформление костной мозоли. Кроме остеокластов, в костеобразовании принимают участие и фибробласты, которые могут в дальнейшем переходить в остеобласты, а затем в костные клетки. При переломах различных костей сроки образования костной мозоли различны. В среднем в течение приблизительно одного месяца идет образование первичной костной мозоли, т. е. первичной эластической спайки, благодаря которой непрерывность кости восстанавливается, но в ней нет плотности и еще сохраняется при движении подвижность отломков. В течение следующего месяца наступает окостенение мозоли; в остеоидной ткани первичной мозоли откладываются соли извести и уменьшается ее объем. Мозоль приобретает прочность, т. е. образуется вторичная костная мозоль и наступает сращение, консолидация отломков.
Источник