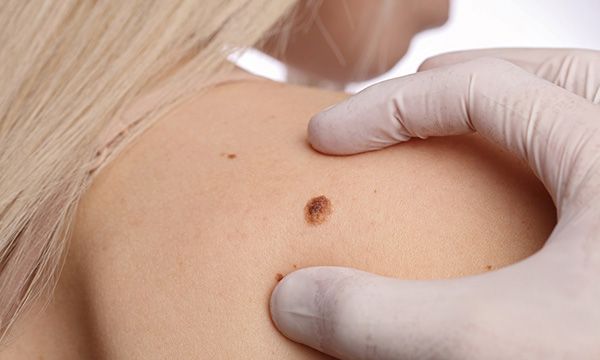
Как долго заживает ранка после удаления родинки электрокоагуляцией

Электрокоагуляция родинок – мини-операция, в процессе проведения которой производится прижигание невуса посредством высокочастотного тока. Его воздействие провоцирует разрушение белковых соединений, находящихся в составе обрабатываемых тканей. В результате они отмирают, вместо родинки на теле остается сухая корочка, которая самостоятельно отпадает через несколько дней.
Когда требуется удаление родинки
Родинки – доброкачественные образования, структура которых состоит из меланоцитов клеток кожного пигмента. Под действием определенных факторов они начинают активно делиться и скапливаться в одном конкретном месте.
Невусы способны формироваться на уровне кожи или возвышаться над ней. Процесс их роста не вызывает появления дискомфортных ощущений. Многие люди испытывают стеснение, когда родинки растут на лице, на других открытых участках тела. Это заставляет обращаться за помощью к специалистам и прибегать к удалению родимых пятен.
Есть родинки, которые появляются в таких местах, где их можно задеть и легко травмировать во время ношения одежды или украшения. Это создает определенные неудобства, вызывает обоснованную тревогу. Дело в том, что под воздействием внешних или внутренних факторов некоторые родинки могут трансформироваться в злокачественные новообразования. Меланома – самая распространенная злокачественная болезнь кожи, которая имеет очень высокий процент смертности. Спровоцировать ее может:
- постоянное травмирование родинки;
- длительное воздействие на нее прямых солнечных лучей;
- гормональные всплески;
- генетическая предрасположенность.
Медики обращают внимание на то, что остановить процесс перерождения родинки в раковую опухоль очень сложно. И чем раньше человек в такой ситуации обратится за помощью, тем у него будет больше шансов сохранить себе жизнь. За проведением операции нужно обращаться к дерматологу или к хирургу. Специалисты принимают решение о целесообразности удаления после изучения результатов лабораторных анализов. Для реализации поставленной цели могут использоваться разные методики. Электрокоагуляция – одна из них.
Принцип действия электрокоагуляции
В основе методики лежит принцип воздействия на родинку высокочастотных токов. При помощи них выполняются небольшие надрезы, которые помогают удалять невус послойно. Электрические поля формируют тепло, способное выпаривать воду из клеток родинки. В результате они разрушаются и больше не восстанавливаются. Попутно происходит прижигание сосудов и дезинфицирование операционного поля. В результате предотвращаются риски кровотечения и инфицирования ранки.
Готовиться к процедуре заранее не нужно, в среднем операция по удалению родинки занимает 15-30 минут. Предварительно проводятся аллергические пробы на лекарственные препараты. Если реакции на них нет, операционное поле обрабатывается местными анестетиками (людям с высоким порогом чувствительности могут предложить дополнительно сделать обезболивающие инъекции). Во время проведения манипуляций пациент не испытывает боли, а ощущает лишь легкое покалывание в зоне иссечения родинки, но оно не вызывает сильного дискомфорта.
После завершения процедуры на месте невуса образуется струп (корка черного цвета). Он защищает ранку от попадания болезнетворных бактерий и не дает сосудам кровоточить. Под коркой проходят естественные процессы заживления. По истечении дести дней струп самостоятельно отваливается. На его месте остается пигментированное пятно.
Показания для проведения электрокоагуляции
Выбирается такой способ тогда, когда есть показания к удалению невуса по эстетическим показателям. Если есть признаки малигнизации (перерождения в злокачественную опухоль), производится обычная хирургическая операция, родинка вырезается ножом. Такая манипуляция обеспечивает возможность отправлять ткани родинки на гистологическое исследование и устанавливать, на какой стадии находится меланома в случае подтверждения факта перерождения. Воздействие высокочастотными электрическими токами не позволяет добывать биологический материал, который можно проверить на предмет озлокачествления.
Электрокоагуляция – безопасная процедура. Во время ее проведения специалист имеет возможность контролировать глубину проникновения высокочастотных токов, поэтому риски повреждения соседних здоровых тканей сведены к минимуму.
Противопоказания и ограничения
Злокачественный характер родинки – не единственное противопоказание к применению описываемой методики удаления невусов. Ее нельзя использовать, если у пациента присутствует:
- плохая свертываемость крови;
- аллергия на препараты анестезии;
- вирусные заболевания в фазе острого периода;
- гиперчувствительность кожи.
Не применяется электрокоагуляция и тогда, когда размеры образования более одного сантиметра.
Уход за раной после удаления родинки электрокоагуляцией
После операции врач обрабатывает ранку антисептиком и накладывает на нее стерильную повязку. Она защищает операционное поле от внешних негативных воздействий. Повязку необходимо ежедневно менять, перед ее повторным наложением обрабатывать струп раствором перекиси водорода или хлоргексидина. В послеоперационный период нельзя:
- посещать бани и сауны;
- купаться в открытых водоемах;
- загорать на солнце;
- пользоваться средствами бытовой химии.
Нельзя самостоятельно сдирать с ранки корочку. Она должна отпасть самостоятельно, тогда на теле не останется рубцов. Правильный уход после операции за раненой поверхностью позволяет сократить реабилитационный период до семи дней.
Последствия электрокоагуляции
При правильном проведении электрокоагуляции никаких осложнений не возникает. После удаления родинки на лице в первые два дня после операции вокруг ранки может появляться покраснение и отечность. Это реакция кожи на травмирование, лечить ее не нужно, все неприятные симптомы должны пройти самостоятельно за несколько дней.
Люди с высоким болевым порогом после завершения действия местной анестезии могут испытывать сильные болевые ощущения. В этом случае врач назначает прием обезболивающих препаратов.
Струп отпадает самостоятельно в течение двух недель. Падение корки должно обнажить пятно розового цвета. Оно — признак образования нового молодого слоя эпидермиса. Со временем розовое пятно побледнеет, цвет кожи обязательно сравняется. От операции не останется и следа.
Хотя риски инфицирования максимально снижены, они все-таки присутствуют. Нагноение ранки под струпом – самое распространенное осложнение электрокоагуляции. Отсутствие адекватного лечения приводит к отслоению нового слоя эпидермиса. В результате на коже образуются некрасивые рубцы. Других негативных последствий не наблюдается.
Слабые и сильные стороны электрокоагуляции
Электрокоагуляция – простая операция, которая позволяет удалять родинки на любых участках тела, в том числе и на лице. Ее проведение не имеет возрастных ограничений, нет противопоказаний и по типу кожи. Выполнять операцию можно в любое время суток, в любое время года. Родинка небольшого размера (до одного сантиметра) удаляется всего за один сеанс. После на ранке формируется корка, которая выполняет защитные функции, помогает осуществлять профилактику кровотечений и инфицирования. Электрокоагуляция характеризуется коротким периодом восстановления.
К слабым сторонам методики нужно отнести:
- необходимость проведения местной анестезии (у многих она способна вызвать аллергическую реакцию);
- необходимость правильно и ежедневно обрабатывать ранку;
- возможность распространения термического воздействия на окружающие ткани (электроожог);
- присутствие рисков формирования послеоперационного рубца.
Высокая квалификация специалиста позволяет свести к минимуму все существующие риски.
Для чего еще применяется электрокоагуляция
Практика электрохирургии прочно вошла в медицину с середины двадцатого века. Сегодня она активно используется не только для удаления родинок, бородавок, папиллом, капиллярной сетки. При помощи нее в гинекологии успешно проводится локализация и заживление эрозийных участков шейки матки, в ЛОР-практике выполняется прижигание папиллом, рост которых сужает просвет органов.
В нейрохирургии разогретым током зондом выполняют тромбирование сосудов, в проктологии активно практикуется прижигание геморроидальных узлов, в стоматологии — высушивание клеток при воспалении десен. Благодаря применению описываемой методики удается даже сводить с тела татуировки. И пусть это болезненный процесс, он помогает быстро, эффективно и совершенно безопасно избавляться от многих косметологических дефектов.
Источник
Не всегда родинка является предметом красоты и гордости. Иногда она доставляет неудобства, выглядеть непривлекательно и даже перерождается в злокачественную опухоль. Поэтому иногда становится вопрос о ее удаление. Одним из наиболее современных и качественных методов – удаление родинок электрокоагуляцией.
Принцип действия методики
В основе коагуляции лежит использование высокочастотного тока, служащего скальпелем. С помощью таких разрядов выполняется микронадрезы, срезающие образование небольшими слоями. Электрические поля воздействуют тепом, предотвращающим кровопотери и снижающим до минимального риск возникновения инфекции.

Прибор, который генерирует ток для этой процедуры, называют электрокоагулятором. Он достаточно дорогой, поэтому обработка родинок с помощью электроножа – не самый доступный метод. Основным преимуществом процедуры является то, что ее делают в тот же день, когда врач подтвердит необходимость удаления родинки и отсутствие признаков злокачественной опухоли.
Для предотвращения болевых ощущений место водзействия замораживают анестетиками. Далее применяют коагулятор – прибор для прижигания на конце со специальной петлей. С помощью электрического тока набирается необходимая температура, и прибор выжигает невус. На всю процедуру уходит не более четверти часа.
После образуется небольшое воспаление, гиперемия и появляется корочка. Она сама заживает в течение 10 дней. Рекомендуется смазывать место воздействия антисептиком, чтобы не произошло инфицирования.
Показания для проведения
Электрокоагуляция проводится в случаях, когда отсутствуют симптомы возможного озлакачествления, чтобы не способствовать появлению метастаз. Если есть основания предполагать раковую опухоль, применяются хирургические методы. С их помощью удаляют подозрительное образование с участком кожи около него, и отправляют на гистологию.

Часто электрокоагуляция выбирается для удаления родинки по эстетическим показаниям. Это связано с тем, что она позволяет быстро провести процедуру, недорого, и не оставляет следа. Метод воздействия током не используют при удалении невуса от 1 см. Для этого применяется хирургия, поскольку для скорейшего заживления и профилактики развития инфекции, ушивают рану.
Выделяют противопоказания к использованию метода электрокоагуляции для удаления невуса, а именно:
- подозрение на раковую опухоль;
- болезни свертываемости крови;
- непереносимость анестетиков и процедур с применением электрического тока;
- патологии сердечно-сосудистой системы;
- активная стадия герпетической инфекции;
- локальные воспаления в зоне воздействия;
- келоидная болезнь;
- заболевание инфекционного происхождения в стадии обострения.
Перед проведением процедуры рекомендуется посещение онколога для консультации и заключения о том, что операцию можно проводить и что родинка не имеет злокачественного характера. Несмотря на внешнюю простоту, она производится в медицинских центрах или косметических кабинетах. Происходит это потому, что рекомендуется исследовать материал на предмет наличия раковых клеток.
Нельзя ни в коем случае удалять родинку самостоятельно! Бывают опасные последствия: от инфицирования и до мутации клеток родинки в опухоль.
Уход за раной после удаления

В период восстановления избегают солнечных лучей, не мочат и не дотрагиваются до области удаления невуса. Обязательно ухаживать за поврежденной поверхностью, исключить попадание косметических средств.
Через некоторое время корочка, образовавшаяся на этом месте, сама отпадет. Иногда на месте родинки остается розовое пятно, после отпадения корочки, но оно довольно быстро проходит. Пугаться не стоит и при пожелтении участка кожи, вскоре она приобретет нормальный оттенок, если электрокоагуляция родинок была проведена правильно.
При появлении воспалительных процессов необходимо обратиться к врачу. Иногда остаётся шрам — это последствие неправильного воздействия, ухода или низкой квалификации доктора. Поэтому необходимо перед удалением родинки методом электрокоагуляции потратить время на то, чтобы найти хорошего врача, прочитать отзывы и убедиться в его компетентности.
Плотная корочка, которая появляется на поверхности, создает оптимальные условия для регенерации кожи. Она же и является препятствием для проникновения инфекции, поэтому не стоит ее удалять. На начальном периоде необходима обработка раны антисептиком, например, хлоргексидином, раствором на основе спирта или марганцовкой.
Последствия

Если образование убирают на лице, в течение нескольких дней наблюдается небольшой отек и болезненность, они проходят самостоятельно через некоторое время, обрабатывать их не нужно. Родинка на теле может болеть, но не настолько, чтобы понадобились обезболивающие препараты. Формирование нового эпителия под корочкой происходит в течение 1-2 недель, после этого она отпадает и остается розовое или беловатое пятнышко. В случае если была затронута дерма, пятнышко останется белым навсегда.
Осложнения:
- Инфицирование раны. Раннее удаление корочки с раны приводит к повышению риска инфицирования и нагноения. Бывает так, что инфекция попадает еще во время проведения удаления, тогда под корочкой формируется гной, и она отслаивается. Тогда рана требует особого ухода, чтобы гнойный процесс не привел к образованию рубцов.
- Рубцевание. Иногда не обходится белыми пятнами и происходит значительное разрастание фиброзной ткани, особенно у людей, которые имеют склонность к образованию рубцов.
Распространенные вопросы
- Болезненность процедуры. Электрод нагревается до 80 градусов, поэтому его воздействие причиняет боль. Но перед процедурой в область около родиков вводится обезболивающий препарат. Это приводит к тому, что максимально пациент испытывает легкий дискомфорт.
- Выбор между коагулятором и лазером. Если говорить об устранении родинок, то каждый способ имеет свои сильные стороны, поэтому решение принимается для каждого конкретного случая отдельно.
- Многие интересуются, можно ли удалять родинку при помощи коагуляции во время беременности. Ответ на этот вопрос звучит так: если нет непереносимости местной анестезии, то других противопоказания к удалению родинки в положении нет.
Слабые и сильные стороны

Поскольку электрокоагуляция – простая операция, она имеет свои достоинства и недостатки. К преимуществам относится:
- Высокая степень результативности. Вероятность рецидива при соблюдении всех правил процедуры и ухода, сведена к минимуму.
- Существует возможность проведения исследования материала на гистологию.
- Удаление прилегающей кожи снижает риск разрастания невуса.
- Доступность и безопасность.
К недостаткам относится возможность образования шрама. Но это происходит из-за несоблюдения правил процесса удаления родинки и ее неправильного обрабатывания.
Процедура не требует специальной подготовки, занимает 25 минут. Врач осуществляет обезболивание участка воздействия при помощи инъекции с лидокаином. При помощи электрода, выполненного из вольфрама совершается всего одно движение для полного удаления родинки. В момент рассечения прыгающей ткани, прижигаются сосуды.
Для чего еще применяется электрокоагуляция
Процедуру можно применить для удаления расширенных сосудов, гемангиомы, сосудистых звездочек, кератоза, осложненных угрей, контагиозных моллюсков, вирусных папиллом, бородавок, остроконечных кондилом и других заболеваний. Суть действия такая: происходит объемное термическое поражение тканей вокруг объекта, от воздействия электрического тока.
Удалить родинку при помощи электрокоагулятора быстро и не больно. Рана, оставшаяся после удаления, заживает быстро? и практически никогда не оставляет шрамов, при условии правильного ухода. Процедура имеет смысл тогда, когда родинка находится на видном месте или доставляет дискомфорт.
Источник
Различные доброкачественные новообразования кожи в виде невусов, гемангиом или папиллом, особенно при расположении на видимых участках кожи, являются не только эстетическим дефектом, но со временем могут привести к значительным изменениям в состоянии здоровья:
- патологическому разрастанию с увеличением в размерах;
- прорастанию в нижележащие слои кожи;
- изъязвлению;
- присоединению вторичной инфекции (грибковой или микробной флоры);
- малигнизации (злокачественному перерождению).
Поэтому, в определенный момент, возникает необходимость избавиться от этого неприятного образования.
Методы удаления папиллом
На сегодняшний день существуют различные методы удаления папилломы (криодеструкция, электрокоагуляция, радиохирургия, удаление лазером или хирургическое иссечение), который подбирается индивидуально и зависит от особенностей новообразования: формы, локализации и размеров. Перед выбором способа удаления специалисты проводят полное исследование кожных покровов и состояния здоровья пациента.
Удаление папиллом электрокоагуляцией.
Электрокоагуляция представляет собой лечебную процедуру, при которой прижигаются мягкие ткани или удаляются доброкачественные новообразования с помощью воздействия на пораженный участок точно скоординированным (по частоте и силе) электрическим током.
Удаление папиллом электрокоагуляцией проводят специальными аппаратами, оснащенными электродом или петлей, которые нагреваются под воздействием электрического тока до высоких температур.
Специфика процедуры.
Техника проведения процедуры зависит от формы, размера и толщины новообразования, поэтому специалист выбирает наиболее удобную насадку для аппарата для большей надежности, эффективности и удобства проведения манипуляции, возможности контролировать параметры (частоту и силу тока) для проведения электрокоагуляции.
Используются насадки в виде металлической петли или тонкого электрода с шаровидным утолщением на конце.
Процедуру проводят под местной анестезией, на любом участке кожи или слизистых, удаление новообразований у детей чаще проводится под общим наркозом.
Петлей или специальным электродом производится воздействие на новообразование или иссечение его ножки с последующим выжиганием опухоли или ее основания постоянным высокочастотным или переменным током. Одновременно происходит коагулирование капилляров дермы, что значительно снижает вероятность кровотечения и обеззараживание кожи, исключающее присоединение вторичной инфекции. После удаления папилломы, кожу обрабатывают раствором антисептика.
Электрокоагуляция папиллом считается одной из надежных и испытанных временем методик, но, как и другие способы имеет свои «плюсы» и «минусы».
Преимущества при удалении папиллом электрокоагуляцией:
- безопасность и эффективность метода, возможность удаления небольших новообразований или папиллом на ножке за один сеанс, длительность которого составляет от 5 до 10 минут;
- используется при любом возрасте и типе кожи;
- возможность регулировать терапевтическое воздействие электрического тока по силе и частоте, в зависимости от размера, расположения и типа новообразования – точность настроек и постоянный визуальный контроль;
- предотвращает вероятность инфицирования (присоединения патогенной микрофлоры) и кровотечения;
- возможность проведения гистологическими исследованиями удаленного новообразования (в отличие от криодеструкции, лазерного удаления и радиоволновой хирургии), чтобы прогнозировать возможное рецидивирование папилломатоза и подтвердить доброкачественность образования;
- относительно дешевый способ, по сравнению с другими методиками (удаление лазером, радиоволновым способом).
Электрокоагуляция папиллом. Недостатки метода:
- при неправильном выборе длительности, частоты и силы электрического тока на папиллому:
- риск образования остаточных рубцов в связи с обширной зоной некроза (при превышении параметров и более глубоком воздействии) или при больших размерах папиллом, поэтому этот способ с особой осторожностью применяют для удаления папиллом на видимых участках кожи;
- возможность рецидивов на месте удаления — рост новых папиллом (при недостаточном воздействии и отсутствии удаления всех элементов новообразования);
- при неправильном уходе за кожными покровами после электрокоагуляции велика вероятность возникновением пигментных пятен;
- относительная болезненность способа, особенно у лиц повышенной чувствительностью к боли — большинство пациентов достаточно легко переносят процедуру удаления (прижигания папилломы), но присутствуют дискомфорт и неприятные ощущения;
- длительность заживления до 10 дней, что значительно превышает период восстановления после удаления папилломы лазером (5-7 дней) или радиоволнового метода (2-3 дня).
Противопоказания к удалению папиллом электрокоагуляцией:
- индивидуальная непереносимость электропроцедур или аллергия на обезболивающие лекарственные средства;
- наследственное или приобретенное нарушение свертываемости крови (повышенная кровоточивость);
- острые инфекционные или соматические заболевания, обострение хронических болезней, наличие электрокардиостимулятора;
- злокачественный характер новообразования;
- герпес в активной фазе или другие воспалительные заболевания кожных покровов;
- беременность и кормление грудью.
С осторожностью эта процедура проводится при сахарном диабете и склонности к формированию келоидных рубцов.
Уход за раной после электрокоагуляции.
После термического воздействия на папиллому в оперируемой зоне образуются сухие корочки, которые со временем отпадают сами.
Недопустимо самостоятельное удаление корочек или ткани папилломы, если не произошло их моментальное отторжение. Сухие корочки или остатки «выпаренной» папилломы являются биологической повязкой, а раннее их удаление часто вызывает кровотечение, а в дальнейшем может привести к образованию рубцов и/или пигментных пятен. Поэтому важным фактором считается правильный уход за ранкой после удаления этих косметических дефектов.
В первое время (несколько часов или дней) после проведения электрокоагуляции в области ранки может отмечаться небольшой дискомфорт или болезненность, но это не должно вызывать опасений – они проходят самостоятельно и не требуют лечения.
Корочки, которые образуются после проведения процедуры, отторгаются самостоятельно после заживления ранки в среднем через 8-10 дней. Корочку и область вокруг нее необходимо 3 раза в день обрабатывать слабым раствором марганцовки (5% раствором перманганата калия) или другого антисептика (раствор фурациллина, хлоргексидин) – это не только профилактика вторичного инфицирования, но и возможность избежать появления рубца. Также в это время нельзя наносить на это место различные косметические средства и избегать попадания воды (любая влага способствует раскисанию корочки, что создает благоприятным условиям для размножения патогенной флоры и инфицированию ранки).
Осложнения после проведения электрокоагуляции папиллом.
Решающую роль при электрокоагуляции папиллом имеет квалификация, опыт и профессионализм врача или косметолога, который проводит процедуру, тип, размер и локализация удаляемого новообразования, правильный уход за раной, а также профилактика рецидивов.
Все осложнения при проведении процедуры или в период восстановления возникают в результате нарушения техники проведения операции, неправильный выбор насадки или силы тока, неполное обследование пациента или игнорирование противопоказаний:
- кровотечение из ранки в случае травматизации крупного сосуда или при наличии заболеваний крови с проблемами со свертывающей системой крови;
- аллергическая реакция (при аллергии на обезболивающие лекарственные средства и/или при непереносимости электропроцедур).
Осложненное течение в восстановительном периоде после удаления папилломы может наблюдаться при неправильном уходе за послеоперационной ранкой:
- нагноение (при раннем насильственном удалении корочки и попадании в рану инфекции);
- образование пигментных пятен или депигментированных рубчиков белесого цвета;
- образование крупных соединительно-тканных рубцов в тех случаях при генетической предрасположенности к разрастанию соединительной ткани;
- разрастание атипичных клеток на месте проведения электрокоагуляции (при травме, ожоге или постоянном воздействии агрессивных химических и физических агентов), их малигнизация (озлокачествление);
- рецидивирование папилломы.
При проявлении любых признаков осложненного течения после проведения электрокоагуляции необходимо немедленно обратиться к специалисту.
Профилактика образования рубцов, пигментных пятен и рецидивов папиллом.
После отпадения корочек на месте ранки появляется нежная розовая кожа, которую нужно защищать от травм и попадания солнечных лучей – это может вызвать возникновение ожогов и пигментных пятен. Поэтому после естественного отторжения корочек кожу необходимо осторожно смазывать солнцезащитными кремами с высокой степенью защиты или заклеивать бактерицидным пластырем на время пребывания на солнце (это не зависит от времени года).
Для профилактики образования пигментных пятен на месте удаленной папилломы – необходимо избегать посещения солярия и/или воздействия ультрафиолетовых лучей.
Пока молодой эпителий на месте удаления папилломы не окрепнет и не приобретет цвет окружающих тканей нельзя пользоваться декоративной косметикой и тональными кремами (даже если оперированный участок находится на лице). Также нельзя обрабатывать кожу скрабами, спиртовыми лосьонами, раздражающими мазями и подвергать воздействию различных химически активных веществ, содержащих кислоты, хлор или щелочи.
С осторожностью нужно проводить различные гигиенические процедуры: не тереть пемзой или мочалкой, избегать посещения саун и бань в течение двух месяцев после проведения процедуры.
После удаления папиллом в период выздоровления для повышения регенерирующей способности кожи, ее эластичности и сопротивляемости внешним отрицательным воздействиям пациентам рекомендуется прием витаминов А и Е («Аевит» по 1 капсуле 1 раз в сутки, масляных растворы токоферола ацетат (10 мг), витамин А (2300 МЕ ежедневно) или поливитамино-минеральные комплексы).
Для профилактики вторичной инфекции и рецидивирования папиллом специалисты рекомендуют проводить мероприятия и принимать препараты, направленные на укрепление и повышение иммунитета – здоровый сон, закаливание, аскорбиновая кислота, растительные адаптогены (настойки эхиноцеи, женьшеня, элеутерококка).
Источник